В настоящее время лечение трофических язв на ногах, возникающих при сахарном диабете, все еще остается серьезной и трудно решаемой проблемой для медицины. В ходе этого заболевания человек теряет ткани на ногах, а при заживлении образуются некрасивые шрамы.
Основная проблема в том, что возникшая на ноге рана является короткой дорогой для различных инфекций, проникающих в организм. Если запустить трофическую язву и не лечить ее, дело может зайти очень далеко и привести к гангрене и ампутации конечности.
Как лечить трофическую язву при диабете?
Трофические язвы (длительно не заживающие раны) – наиболее частая форма синдрома диабетической стопы. Не стоит откладывать поход к врачу и лечение диабетической стопы на потом, так как этот синдром может привести к атрофии конечностей.
Принципиальное значение имеет то, что диабетические язвы делятся на нейропатические (у пациентов с нормальным притоком крови к ногам, и нейро-ишемические (или ишемические) – возникающие на фоне нарушенного притока крови. Небольшая часть пациентов с сахарным диабетом страдает язвами голени – такие язвы обычно являются следствием заболеваний вен (венозной недостаточности).
Какие язвы встречаются чаще?
Вопреки расхожему мнению, нейропатические язвы встречаются чаще – они составляют примерно 55-75% всех диабетических язв.
Почему возникают?
Если выраженное нарушение притока крови само способно вызвать разрушение (некроз) кожи, то диабетическая нейропатия сама по себе не разрушает ткани стопы. Но она создает условия для не замечаемых пациентом мелких (и не очень мелких) повреждений.
К сожалению, все эти примеры – абсолютно реальны при сахарном диабете. Например, с последним видом повреждений (наступание на кнопку, не замеченное пациентом) автор этих строк встречался за свою практику ни много ни мало 3 раза. Естественно, что все эти повреждения приводят к развитию трофических язв.
Лечение
Правильное местное лечение. Обработка раны с наложением новой лечебной повязки производится ежедневно или 1 раз в 2-4 дня (в зависимости от состояния раны и вида применяемого лечения).
- Применение современных перевязочных материалов (не прилипающих к ране, в отличие от марли). Сегодня доступно большое количество таких материалов, относящихся к различным классам – альгинаты, гидрофильное волокно, атравматичные сетки, повязки из полиуретановой пены, гидрогели, гидроколлоиды и др. Выбор повязки осуществляется медицинским работником (врачом или медсестрой специализированного кабинета) на основании осмотра раны, данных рентгенограммы и др.
- Промывание раны противомикробными средствами, не повреждающими растущие ткани – такими, как раствор мирамистина, хлоргексидина и др. Напоминаем, что йод, спирт, «зеленка» и «марганцовка» при диабете противопоказаны , т.к. замедляют заживление.
Трофические язвы при сахарном диабете
Трофической язвой в медицине называют хроническое заболевание, характеризующееся изменением кожного покрова в результате нарушения обменных процессов в организме. Появившись, язва длительное время не заживает, а из-за гноящихся ранок-язвочек ее называют трофической.
По статистике сахарный диабет является причиной язвенного поражения лишь в 3% случаев от всех трофических язв. С другой стороны диабетики в 3–5 раз чаще страдают от трофической язвы чем лица, не болеющие сахарным диабетом.
Но самое главное, наличие трофической язвы резко ухудшает состояние диабетика, так как течение атеросклероза в этом случае гораздо агрессивнее, а частота критической ишемии намного выше. Более того, в 40–50% случаев такая язва у больных диабетом является причиной гангрены, что приводит к ампутации конечности.
Разберемся с причиной возникновения данного заболевания. При сахарном диабете происходит поражение нервных окончаний и сосудистых стенок, так как болезнь прежде всего приводит к нарушению обмена веществ, то есть к недостатку кислорода и избытку токсических веществ. Особенно эти процессы усиливаются на поздних стадиях заболевания.
Серьезно усугубить этот процесс может снижение иммунитета, а также сопутствующие заболевания. Причем наиболее характерно язвенное поражение для инсулинозависимого сахарного диабета II типа, а также для больных, которые не понимают всей серьезности своего состояния и не уделяют должного внимания регулярному контролю уровня сахара.
Но даже если трофическая язва появилась у больного с венозной недостаточностью или у пациента с заболеваниями артерий, в срочном порядке необходимо проверить уровень глюкозы в крови, так как в этом случае вполне вероятно наличие латентно протекающего сахарного диабета.
Лечение диабетической язвы может проводиться как консервативным, так и оперативным методом. Изначально необходимо провести лечение основного заболевания, которое и вызвало осложнение в виде трофической язвы, то есть, в описываемом случае, лечение сахарного диабета.
Одновременно с этим нужно лечить и язву. Для этого пораженной конечности нужно придать возвышенное положение. Затем необходимо очистить раны, удалив омертвевшие ткани, для чего стоит воспользоваться растворяющими ферментами, к примеру, салфетками смоченными в Хлоргексидине или Мирамистине.
Для эффективного удаления нагноения, перевязки необходимо делать 2-3 раза в сутки. Данные препараты характеризуются не только антисептическим эффектом, но и отлично заживляют ранки, уменьшая воспаление и повышая местный иммунитет. К тому же они отлично подсушивают очаги трофической язвы.
Чтобы улучшить кровоток и сделать лечение диабетической язвы возможной в принципе, пациенту необходимо пить вазопротекторы, например, Диосмин или Детралекс, а кроме того, показаны различные физиотерапевтические процедуры. После того как язва полностью очистится, необходимо применять заживляющие мази, которые отлично способствуют заживлению.
Важно понимать, что трофическая язва при сахарном диабете имеет первопричину, вызвавшую это изменение кожного покрова, а значит, в первую очередь, нужно справиться с диабетом, тем самым избавившись от язвы и предотвратив рецидивы этого хронического заболевания. Ответственно относитесь к своему здоровью!
Источник: https://www.ja-zdorov.ru/blog/troficheskie-yazvy-pri-saxarnom-diabete/
Трофические язвы создают много проблем при диабете
В настоящее время в мире насчитывается более 150 миллионов больных сахарным диабетом. Применение инсулина и других сахароснижающих препаратов помогло значительно уменьшить смертность от нарушений обмена сахара и на первое место вышли сердечно–сосудистые осложнения.
При сахарном диабете 2 типа поражение артерий нижних конечностей встречается в 3-5 раз чаще; чем у людей без сахарного диабета. Течение атеросклероза при сахарном диабете гораздо агрессивнее, частота критической ишемии значительно выше, чем в остальной популяции, Около 40-50% ампутаций нижних конечностей по поводу гангрены выполняют у больных диабетом.
Поражение сосудов при сахарном диабете делится на макроангиопатию (артерии) и микроангиопатию (капилляры и артериолы). Снижение движения крови в микрососудистом русле на фоне поражения как магистральных артерий, так и капилляров, приводит к развитию омертвения участков мягких тканей стопы.
Усугубляет этот процесс снижение иммунитета и присоединяющаяся инфекция. Одновременное наличие патологии сосудов, диабетического поражения нервов, трофических расстройств стопы и ее деформации обусловили появление специфического термина – “диабетическая стопа”.
Ультразвуковая диагностика сосудов
В первую очередь выполняются методы исследования, направленные на оценку общего состояния больного. Это прежде всего оценка тяжести диабета, а также характера патологических изменений сердца и почек.
Лечение диабетической стопы
Терапевтическое лечение диабетических сосудистых поражений должно решать несколько принципиальных задач. Наиболее важной из них является компенсация диабета – обязательная нормализация углеводного обмена со снижением уровня глюкозы до 5,5 ммоль/л и устранением метаболических расстройств.
При развитии критической ишемии необходимо принять меры к восстановлению артериального кровотока всеми возможными способами. Необходимо применять антибактерильное лечение при наличии гнойных осложнений. Больных диабетом, при наличии незаживающих язв или выраженного болевого синдрома, рекомендуется переводить на инсулинотерапию.
Обязательно также лечение диабетической полинейропатии (нейротропные витамины группы В – мильгамма, препараты а-липоевой кислоты – эспалипол и. т.д.); нормализация АД; лечение сердечной патологии. Целесообразно назначение низкомолекулярных гепаринов.
Наиболее эффективно, особенно у пациентов с ишемической диабетической стопой, внутривенное ведение простагландина Е1 (Алпростан, Вазапростан) Лечение продолжается от 10 дней до 2 месяцев. При неэффективности терапевтического лечения, если есть показания к сосудистому реконструктивному вмешательству и существуют возможности для его выполнения, больного оперируют в плановом порядке.
Источник: http://ulcus.ru/diabetulcus/
Новые препараты в лечении трофических язв нижних конечностей у больных сахарным диабетом
В последние годы во всем мире отмечается рост заболеваемости сахарным диабетом (СД), что уже приобрело масштабы глобальной эпидемии неинфекционного характера. Социальное значение СД определяет его частота и инвалидизирующих хронических осложнений, в частности трофические язвы, формирование синдрома диабетической стопы (СДС).
Описана следующая примерная этиологическая частота трофических язв: Варикозные = 52%, артериальные = 14%, смешанные = 13%, посттромбофлеботические = 7%, посттравматические = 6%, «чисто» диабетические = 5%, нейротрофические = 1%, другие = 2%. Однако, учитывая, что СД, особенно 2-го типа диагностируется преимущественно на клинических стадиях, частота трофических язв с СД, вероятно составляет = 40-50%.
Было проведение исследование клинической эффективности и безопасности нескольких препаратов для лечения больных сахарным диабетом с трофическими язвами нижних конечностей I-II ст. Исследовалась эффективность и безопасность таких препаратов как «Деласкин», «Фузикутан» и «Вульностимулин».
«Деласкин» является единственным известным на данный момент синтетическим танином — дубильным (вяжущим) веществом. Формула вещества была разработана в 1950 году. Обладая всеми свойствами веществ природного происхождения, «Деласкин» одновременно превосходит их сразу по нескольким показателям.
Во-первых, искусственный танин может полностью очистить от примесей, во-вторых, консистенция танина позволяет обеспечить максимально точную дозировку, в-третьих, производство синтетического танина (полифенольных смешанного продукта органического происхождения) жестко контролируется на всех этапах изготовления, в-четвертых, искусственный танин обладает длительным сроком годности и отсутствием окрашивающих свойств.
Это приводит к торможению экссудации раны, благодаря, чему происходит подсушивания и достаточно быстрая регенерация или восстановления кожи. Дальнейшие клинические исследования и тестовые наблюдения за пациентами открыли еще три важных полезные свойства танинов:
- противозудным эффектом. Большинство трофических поражений осложненные зудом, который проявляется неприятными ощущениями в виде покалывания или жжения, вызванными раздражением нервных окончаний. При тестировании танина посредством использования электрических импульсов зафиксирован высокий порог чувствительности, при котором пациенты начинают испытывать дискомфорт, что свидетельствует о высоких анестезирующие противозудными свойства танина;
- противовоспалительный эффект. Экспериментально и в ряде клинических исследований установлено, что танин обладает и противовоспалительными свойствами;
- противомикробный эффект. Танин, обеспечивающей прекращение экссудации из раны, препятствует размножению микроорганизмов.
Лечение препаратами, основой которых являются синтетические танины, должно входить в комплексную патогенетическую терапию вместе с антибактериальными и этиотропными средствами. Деласкин снимает отек, раздражение и зуд, способствует уменьшению боли и подавлению местных воспалительных реакций.
«Фузикутан»
Действующее вещество — фузидовая кислота. Один г крема / мази содержит 20 мг кислоты фузидовой (в виде фузидовой кислоты гемигидрата). Фузидовая кислота — антибиотик, образующийся в процессе роста Fusidium coccineum. Нарушает синтез белка микроорганизма, в зависимости от дозы действует бактериостатически или бактерицидно.
Фузикутан имеет свойство действовать через интактную кожу. Фузикутан применяется для лечения раневых инфекций, сопровождающихся образованием струпьев (удерживает влагу и, таким образом смягчает затвердевшие струпни образования). Препарат наносят три раза в сутки тонким слоем на пораженный участок (наносят на рану утром, в обед и вечером). Курс лечения обычно составляет 6-8 дней.
«Вульностимулин» — мазь для наружного применения на поверхность открытых, влажных или инфицированных влажных ран. Благодаря комплексному составу (водный экстракт зародышей пшеницы, кориандровое масло, лавандовое масло, феноксиэтанол, полиетиленгли-коль 400 и 1 500, сорбитол) обладает способностью улучшать заживление и эпителизацию ран.
Водный экстракт зародышей пшеницы, входящая в состав Вульностимулина, оказывает, также, противовоспалительное действие. Вульностимулин следует наносить 1-2 раза непосредственно на рану, которую предварительно очищают стерильной жидкостью, преимущественно физиологическим раствором.
Тонкий слой мази наносится на рану и на область вокруг раны. Также, повязку следует делать из воздухопроницаемых перевязочных материалов, чтобы избежать чрезмерного накопления тепла и обеспечить вентиляцию.
В ходе исследования было обследовано 42 больных СД с трофическими язвами нижних конечностей, из которых у 20 пациентов применили комплексное лечение «Деласкином», «Фузикутаном» и «Вульностимулином» — основная группа, а 22 больных СД составили контрольную группу, в которой использовали традиционное лечение трофических язв.
Общая характеристика пациентов основной группы: 8-м мужчин и 12 женщин в возрасте от 38 до 72 лет. У 11 пациентов язвы образовались впервые, а в 9-ти пациентов были рецидивирующими. Одна язва диагностирована у 1 5 больных, две — в 4-х пациентов, четыре — у одного больного. Локализация язв: на стопах (16 пациентов), голенях — (2-е), на стопах и голенях (2-е),
Последовательность местного лечения
- антиэкссудативная терапия. Деласкин применяли в виде местных ванночек и влажно-высыхающих компрессов 2-3 раза в сутки в течение 3-7 суток;
- антимикробная терапия. Фузикутан наносили тонким слоем на рану трижды в сутки в течение 6-8 дней. Фузикутан применяли через 1-2 дня от начала;
- ранозаживляющий эффект. Вульностимулин для местного лечения трофических язв наносили два раза в сутки в течение 3-х недель или до полного заживления раны. Вульностимулин применяли через 9 дней после начала лечения. Контроль проводили в первый день, на 15 и на 30 сутки лечения.
Оценку процессов регенерации язвы проводили визуально (степень грануляций, краевой эпителизации, количества выделений из язвы, состояние окружающих тканей). Цитологические и бактериологические исследования выполняли перед применением препаратов, на 15 и 30 день назначения.
Результаты терапии
Назначение «Деласкина» сопровождается уменьшением воспалительного овала вокруг язвы, подсыхания ее дна, уменьшением количества выделений из язвы уже на 2-3 сутки после начала лечения. При наличии мацерации и гиперемии вокруг раны, выраженного зуда и экссудации в области вокруг язвы при применении «Деласкину» уже через 2 дня исчезал зуд, значительно уменьшались выделения из раны, а также гиперемия вокруг язвы.
Площадь язвы за период лечения уменьшилась в среднем на 15%. У больных значительно уменьшался воспалительный отек окружающих язв тканей, болезненность в области и вокруг язвы. По завершению лечения (30 дней) наблюдается отчетливая краевая эпителизация язвы, дно полностью исполнялось яркими грануляциями, язва значительно уменьшилась в размерах.
Полное заживление язв в основной группе диагностировано у 9 пациентов, а в контрольной группе — только у 2 пациентов; объем раны больше, чем на 60% уменьшился в 6 пациентов основной группы, в контрольной группе — Из пациентов; объем раны больше , чем на 35% уменьшился в 4 пациентов основной группы, а в контрольной — 2-х пациентов.
Итак, нами установлено, что комплексное лечение больных СД с трофическими язвами нижних конечностей с помощью «Деласкина», «Фузикутана» и «Вульностимулина» сокращает время заживления ран, по сравнению с пациентами с СД, получавших общепринятое лечение.
Исследование показало клиническую безопасность и эффективность применения препаратов Деласкин, Фузикутан и Вульностимулин, ускорения заживления трофических язв нижних конечностей у больных сахарным диабетом.
Источник: http://my-derma.com.ua/novy-e-preparaty-v-lechenii-troficheski/
Трофическая язва голени и стопы
Трофическая язва – это длительно не заживающий дефект кожи, возникающий в результате нарушения кровоснабжения этого участка кожи. Она не является самостоятельным заболеванием. Возникает как осложнение при таких заболеваниях, как хроническая артериальная недостаточность (атеросклероз, облитерирующий тромбангиит, неспецифический аортоартериит), сахарный диабет, хроническая венозная недостаточность (варикозная болезнь, посттромбофлебитическая болезнь), периферические полиневропатии конечностей и др.
Язвы могут располагаться в различных частях тела. Например, трофические язвы при сахарном диабете развиваются преимущественно на коже стоп. Трофические язвы голени в большинстве случаев возникает на фоне хронической венозной недостаточности.
Причины
Нарушение кровоснабжения участка кожи ведет к развитию расстройств микроциркуляции, недостатку кислорода и питательных веществе и грубым метаболическим нарушениям в тканях. Пораженный участок кожи некротизируется, становится чувствительным к любым травмирующим агентам и присоединению инфекции.
Симптомы
Вначале кожа передне-внутренней поверхности нижней трети голени истончается, становится сухой, напряженной, зеркально-блестящей. На ней появляются характерные пигментные пятна, затем, возникает небольшая язва, которая постепенно увеличивается. Края ее уплотняются, дно покрывается грязным налетом, кровоточит.
В дальнейшем любая, даже минимальная травма приводит к расширению язвенного дефекта и присоединению инфекции. Главной жалобой является боль. Наличие дефекта кожных покровов мешает больному правильно подобрать обувь и одежду, соблюдать личную гигиену.
Диагностика
При обнаружении трофической язвы основной задачей врача является установить причину заболевания. Для этого проводят ультразвуковую доплерографию сосудов нижних конечностей, рентгеноконтрастную флебографию, чрезкожное измерение уровня кислорода и другие исследования кровотока нижних конечностей.
Лечение
Для венозной трофической язвы характерно длительное рецидивирующее течение. В отсутствие адекватной терапии основного заболевания и при сохранении венозного застоя в тканях голени язва возникает вновь и вновь.
Поэтому оптимальная тактика лечения включает закрытие трофической язвы с помощью консервативных мероприятий с последующим выполнением хирургического вмешательства на венозной системе. В зависимости от состояния больного лечение может проводиться в стационаре, на дому или в амбулаторных условиях.
Местное лечение включает ежедневный туалет язвенной поверхности с помощью салфеток или губок с антисептическими растворами, наложение повязки с заживляющей мазью и ношение эластического бандажа (повязка из эластического бинта). При заживлении язвы следует надежно защищать рубец от возможной травматизации.
Источник: https://www.vidal.by/patsientam/entsiklopediya/zabolevaniya-serdechno-sosudistoyi-sistemi-kardiologiya/yazvy-goleni.html
Трофические язвы при сахарном диабете, венозной недостаточности и атеросклерозе
Инфекции кожи и мягких тканей – наиболее частая причина обращения пациентов за хирургической помощью: по экспертным оценкам, ежегодно в РФ эта патология наблюдается примерно у 700 тыс. пациентов. Лечение пациентов с хроническими гнойными хирургическими заболеваниями до настоящего времени нередко является для врачей серьезным вызовом, особенно – в тех случаях, когда формирование хронических язв сопряжено с артериальной или венозной сосудистой патологией нижних конечностей, а также у пациентов с сахарным диабетом.
Кроме того, распространенность и интенсивность местных изменений в области трофической язвы в большинстве случаев обусловлены взаимодействием двух негативных факторов: наличием очага тканевой деструкции и присутствием патогенной микрофлоры, которая разрушает естественные раневые барьеры, препятствуя регенерации окружающих рану тканей.
Таким образом, для успешного лечения хронических трофических язв на нижних конечностях у пациентов с сосудистой недостаточностью и/или сахарным диабетом одновременно с коррекцией этих нарушений необходимо обеспечить максимально быструю очистку раны от бактериального загрязнения.
Достичь успеха в создании постоянной влажной раневой среды можно только при правильном использовании современных средств для местного лечения ран, т.е. водорастворимых мазей и/или специальных повязок.
Однако, их эффективное применение возможно только при наличии у врачей четких представлений о показаниях к применению тех или иных повязок и мазей на разных этапах течения раневого процесса. Помимо адекватного местного лечения ран, основным залогом успешного консервативного лечения трофических язв нижних конечностей является проведение комплексной терапии заболеваний, на фоне которых эти язвы возникли.
Первоочередными задачами местного лечения хронической трофической язвы являются адекватная очистка раневого дефекта от некротических масс (хирургическая и/или путем стимуляции аутолиза) и радикальное снижение его бактериальной обсемененности с одновременным созданием в ране оптимальной среды для стимуляции репаративных процессов.
В связи с тем, что разрабатываются новые и совершенствуются традиционные перевязочные средства, к настоящему времени возможности в лечении хронических ран существенно расширились. К одному из новых препаратов, эффективность применения которых при лечении хронических трофических язв еще недостаточно изучена, относится водорастворимая мазь «Офломелид», активными веществами которой являются офлоксацин, метилурацил и лидокаин.
Офлоксацин – антибиотик широкого спектра действия из группы фторхинолонов. Оказывает бактерицидное действие за счет блокады ДНК-гиразы в бактериальных клетках. Активен в отношении грамотрицательных и грамположительных микроорганизмов (Высокоактивен в отношении большинства грамотрицательных бактерий: Escherichia coli, Salmonella spp., Shigella spp., Proteus spp., Morganella morganii, Klebsiella spp. (в т.ч. Klebsiella pneumoniae), Enterobacter spp., Serratia spp., Citrobacter spp., Yersinia spp., Providencia spp., Haemophilus influenzae, Neisseria gonorrhoeae, Neisseria meningitidis, Mycoplasma spp., Legionella pneumophila, Acinetobacter spp., а также Chlamydia spp.
Активен в отношении некоторых грамположительных микроорганизмов (в т.ч. Staphylococcus spp., Streptococcus spp.). К офлоксацину умеренно чувствительны Enterococcus faecalis, Streptococcus pneumoniae, Pseudomonas spp). Метилурацил – стимулятор репарации тканей. Ускоряет процессы клеточной регенерации в ранах, активизируя рост грануляций и эпителизацию.
Лидокаин оказывает местноанестезирующее действие. При наружном применении расширяет сосуды, не оказывает местнораздражающего действия. Необходимо подчеркнуть, что основу мази «Офломелид» составляет смесь полиэтиленоксидов, обладающая дегидратирующим действием на ткани, в 20 раз превосходящим по силе действия 10% раствор хлорида натрия.
Материалы и методы. Мазь «Офломелид» применялась наружно, 1-2 раза в день в течение не менее трех недель. Мазь наносилась на стерильную марлевую повязку слоем 1-2 мм, затем марлевая повязка накладывалась на рану (после стандартной обработки дна и краев язвы) и полностью покрывалась пластырем «Омнификс», который не только фиксировал повязку, но и препятствовал ее быстрому высыханию, что способствовало поддержанию в ране влажной среды.
Участники иследования были разделены на две группы: у пациентов основной группы (30 человек) местное лечение проводилось с использованием мази «Офломелид»; у больных контрольной группы (10 человек) местное лечение язв осуществлялось с помощью современных раневых покрытий или применялась мазь «Левомеколь» по аналогичной методике.
Выбор этого препарата был обусловлен его широким применением у данной группы пациентов и близким к «Офломелиду» составом; «Левомеколь» также является мазью на водорастворимой основе полиэтиленоксида, содержит метилурацил и левомицетин (антибиотик широкого спектра действия, оказывающий бактериостатическое действие; активен в отношении грамположительных бактерий: Staphylococcus spp., Streptococcus spp.; грамотрицательных бактерий: Neisseria gonorrhoeae, Neisseria meningitidis, Escherichia coli, Haemophilus influenzae, Salmonella spp., Shigella spp., Klebsiella spp., Serratia spp., Yersinia spp., Proteus spp., Rickettsia spp.).
Эта мазь, также как и «Офломелид», обладает выраженной осмотической активностью и оказывает антимикробное и противовоспалительное действие.
У всех больных на первом визите брался посев отделяемого на наличие микрофлоры и проводилось определение уровня микробной обсемененности, т.е. количества колониеобразующих единиц (КОЕ) во взятом на посев материале, и чувствительности к антибиотикам.
После санации раневой поверхности, включающей удаление участков некротических тканей и налетов фибрина, обработку язвы растворами антисептиков, а также очитку окружающей язву кожи от участков гиперкератоза, рану осушали и накладывали на нее стерильные салфетки, пропитанные мазью. Марлевая повязка полностью покрывалась пластырем.
В зависимости от этиологии трофических язв, пациентам назначалось дополнительное лечение. У больных с венозными язвами осуществлялась постоянная компрессия больной конечности с использованием эластичных бинтов или компрессионного трикотажа.
Больным с артериальной недостаточностью в течение 10 дней проводился курс ежедневных внутривенных капельных инфузий препарата «Цитофлавин» (по 10 мл в 200 мл физиологического раствора), после чего они продолжали принимать препараты никотиновой кислоты и аспирин в стандартных дозировках.
Пациенты, страдающие сахарным диабетом, корректировали уровень глюкозы крови под контролем эндокринолога. Для оценки динамики изменения выраженности болевого синдрома у всех больных (кроме пациентов с выраженной диабетической нейропатией) использовалась визуальная аналоговая шкала, на которой пациенты отмечали свое субъективное ощущение выраженности болей в области язв на первом визите, а также через 10 и 20 дней от начала лечения.
Оценка динамики изменения внешнего вида и размеров язв осуществлялась путем прямого измерения и фотографирования язв с интервалами 7-10 дней.
Результаты. По данным исходных бактериологических посевов, основными патогенами являлись: грамположительные кокки: Staphylococcus spp. (Staphylococcus aureus – 75%, Staphylococcus epidermidis – 7,5%) и дрожжеподобные грибы (Candida albicans – 7,5%).
С одинаковой частотой 2,5% встречались следующие микроорганизмы: Streptococcus mitis, Streptococcus agalactiae, Candida glabrata, Klebsiella oxitoca, Enterobacter faecalis, Acinetobacter baumannii, Pseudomonas maltophilia, Pseudomonas aeruginosa. В 87,5% случаев наблюдалась монофлора, в 12,5% определялись ассоциации из 2-3 микроорганизмов. При первом посеве микробная обсемененность в обильном количестве (т.е. более 106 КОЕ) была выявлена у 85% наших пациентов.
В основную группу пациентов были включены 9 пациентов с хронической ишемией нижних конечностей, 15 больных с хронической лимфовенозной недостаточностью и 6 человек с синдромом диабетической стопы. Длительность существования язв у них составляла от 1 до 48 месяцев (в среднем – 15 месяцев); общее количество язв 72, размеры язв – от 1,4 до 33,0 кв. см. (в среднем – 3,2 кв. см).
Во время выполнения перевязок отмечено, что мазь «Офломелид» препятствовала высыханию ран и по эффективности поддержания в ране влажной среды была сопоставима с современными увлажняющими повязками. У пациентов, проходивших лечение с применением мази «Офломелид», уже через 10 дней отмечено существенное уменьшение бактериальной обсемененности ран, а через 20 дней в большинстве случаев (в 79,9% случаев) зарегистрировано отсутствие роста или снижение уровня инфицированности ниже критического (менее 102 КОЕ) (Табл. 1).
Таблица 1. Динамика уровня бактериальной обсемененности язв у пациентов, проходивших лечение с применением мази «Офломелид».
| До лечения | День 10 | День 20 | |
| Обильный рост (>106 КОЕ) | 73,3% | 6,7%* | 6,7%* |
| Умеренный рост (104 – 104 КОЕ) | 13,3% | 0,0% | 13,3%** |
| Рост со среды обогащения (<102 КОЕ) | 13,3% | 59,9%** | 53,3%** |
| Нет роста | 0,0% | 33,3% | 26,6% |
* – у этих пациентов имелись трофические язвы, возникшие на фоне артериальной недостаточности и инфицированные Staphylococcus aureus.
** – у части этих пациентов высеяна нормальная или условно патогенная флора, отличная от более патогенной исходной флоры.
После перевязок с мазью «Офломелид» все пациенты отмечали анальгетический эффект, проявляющийся значительным снижением или полным купированием болевых ощущений на протяжении 3-4 часов после наложения повязки.
Во всех случаях (n=30) применение «Офломелида» не сопровождалось развитием нежелательных побочных явлений.
Повязки с мазью «Левомеколь» применялись у шести пациентов контрольной группы. У всех этих больных исходная бактериальная обсемененность язв была высокой – более 106 КОЕ. У пациентов, проходивших лечение с применением мази «Левомеколь», через 10 дней отмечено уменьшение бактериальной обсемененности ран, а через 20 дней у четырех пациентов (66,7%) зарегистрировано снижение уровня инфицированности исходной флорой ниже критического уровня (менее 102 КОЕ).
Еще у двух (33,3%) пациентов (в обоих случаях – при хронической ишемии нижних конечностей) на 10-й день не зарегистрирован рост исходного штамма патогенов, однако, в посевах, сделанных на 20-й день, выявлены другие микроорганизмы (Staphylococcus aureus и Staphylococcus epidermidis) в концентрациях 106 и 102 КОЕ, соответственно.
Существенного уменьшения болевого синдрома в этой подгруппе пациентов не отмечено.
Еще у четырех больных контрольной группы, у которых применялись современные увлажняющие раневые повязки, исходно также отмечалась высокая (более 106 КОЕ) бактериальная обсемененность язв Staphylococcus aureus. В двух случаях уровень обсемененности ран на 10-й и 20-й дни остался без изменений, в одном случае он снизился до умеренного (104 – 105 КОЕ), а еще у одного пациента на десятый день роста бактерий не выявлено, а на двадцатый день обнаружен рост другого микроорганизма (Staphylococcus epidermidis) только со среды обогащения (менее 102 КОЕ).
При этом, на фоне применения современных увлажняющих повязок, пациенты отмечали умеренное уменьшение болевого синдрома. В связи с этим, следует подчеркнуть, что современные увлажняющие раневые повязки целесообразно использовать для лечения хронических трофических язв только после полноценной санации раневых поверхностей от патогенной флоры.
По нашему опыту, при сопоставимой стоимости обеих исследуемых мазей, лечение инфицированных трофических язв с использованием мази «Офломелид» почти в полтора раза сокращает сроки санации раневых поверхностей и ускоряет переход воспалительного процесса в стадию репарации, что снижает стоимость лечения пациентов на этом этапе на 30-40%.
Кроме того, благодаря существенному уменьшению болевого синдрома улучшается качество жизни пациентов, что является дополнительным аргументом в пользу «Офломелида» при выборе препарата по критерию оценки соотношения «цена – качество». При этом, косвенно положительный экономический эффект от применения «Офломелида» достигается и за счет снижения расходов на анальгетики.
Для иллюстрации приводим клиническое наблюдение применения «Офломелида» в комплексном лечении пациента с трофическими язвами, возникшими на фоне хронической лимфовенозной недостаточности. Больной К., 53 лет, в течение 2,5 лет отмечает наличие двух не заживающих трофических язв на медиальной поверхности нижней трети левой голени, появившихся после острого тромбоза глубоких вен левой нижней конечности.
При осмотре – левые стопа и голень умеренно отечны; в области левой медиальной лодыжки имеются две язвы 9,0 х 7,0 см и 5,5 х 3,0 см, покрытые фибрином, дно представлено вялыми грануляциями, признаков краевой эпителизации нет (Рис.1). Взят посев (результаты посева – Klebsiella oxytoca, более 106 КОЕ).
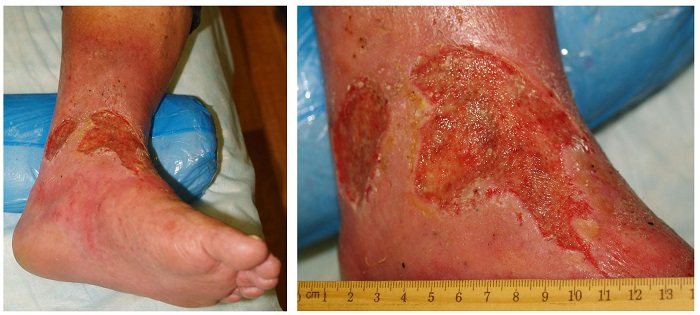 Рис. 1. Больной К., исходный вид трофических язв на левой нижней конечности.
Рис. 1. Больной К., исходный вид трофических язв на левой нижней конечности.
Перевязка – раневые поверхности и окружающая кожа очищены от нежизнеспособных тканей, обработаны растворами антисептиков. Повязки с мазью «Офломелид» фиксированы пластырем «Омнификс». Рекомендовано постоянно носить эластические гольфы второй степени компрессии.
Повторные посевы через 10 и 20 дней от начала применения «Офломелида» показали отсутствие роста микрофлоры. Через 10 дней язвы полностью очистились, активизировался рост грануляций (Рис. 2-А). Через 20 дней размеры язв несколько уменьшились (до 8,5 х 6,5 см и 5,0 х 2,0 см) за счет краевой эпителизации (Рис. 2-Б).
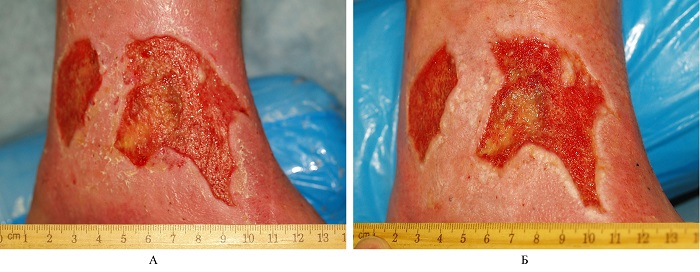 Рис. 2. Больной К., внешний вид язв на 10-й (А) и 20-й (Б) день применения повязок с мазью «Офломелид».
Рис. 2. Больной К., внешний вид язв на 10-й (А) и 20-й (Б) день применения повязок с мазью «Офломелид».
На этом этапе течения процесса заживления хронических ран с умеренной экссудацией наиболее целесообразно применение гидроколлоидных повязок. В данном случае с 20-го дня лечения раны закрывались с помощью раневых покрытий «Гидроколл», смена которых производилась раз в 5-7 дней (Рис. 3).
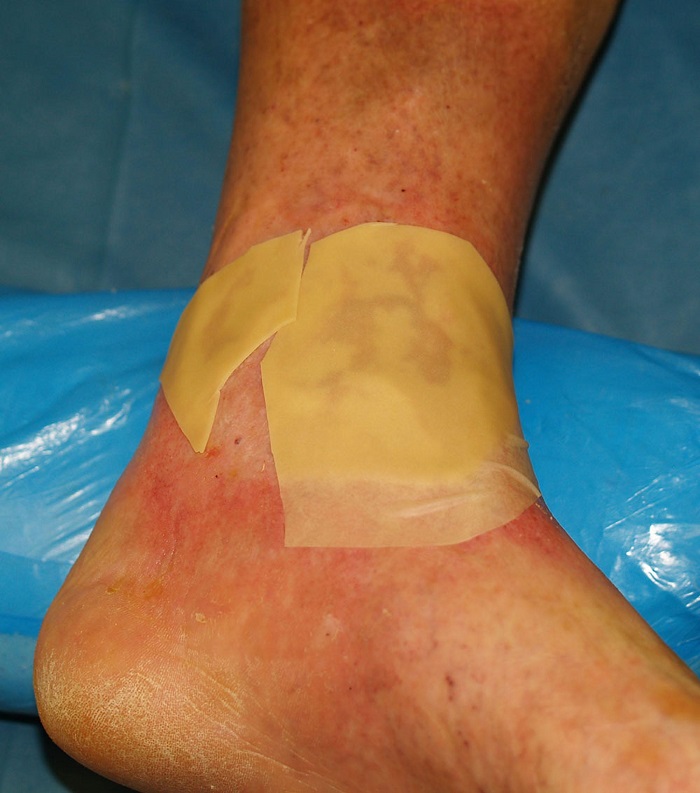 Рис. 3. Больной К., через 20 дней применения мази «Офломелид» начато ведение язв с использованием гидроколлоидных повязкок «Гидроколл».
Рис. 3. Больной К., через 20 дней применения мази «Офломелид» начато ведение язв с использованием гидроколлоидных повязкок «Гидроколл».
Полное заживление меньшей по размеру язвы отмечено через 60 дней от начала лечения (Рис. 4-А). Окончательная эпителизация второй, большей по размеру и более глубокой язвы, произошло через 90 дней после начала лечения мазью «Офломелид» (Рис. 4-Б).
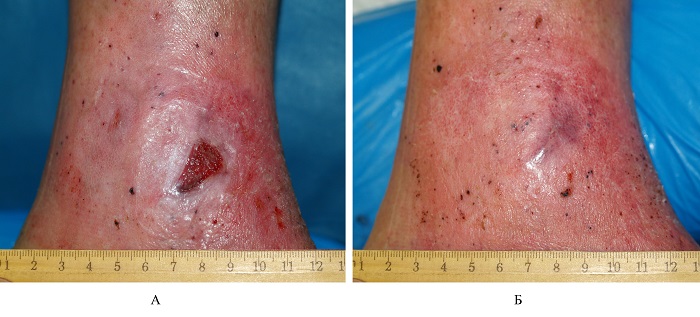 Рис. 4. Больной К., внешний вид внутренней поверхности в нижней терти левой голени через 60 (А) и 90 (Б) дней после начала лечения с мазью «Офломелид».
Рис. 4. Больной К., внешний вид внутренней поверхности в нижней терти левой голени через 60 (А) и 90 (Б) дней после начала лечения с мазью «Офломелид».
Таким образом, данное клиническое исследование показало, что отечественная мазь «Офломелид» является эффективным средством для лечения инфицированных хронических трофических язв у пациентов с сосудистой и эндокринной патологией. Применение мази «Офломелид» позволило у большинства пациентов достаточно быстро снизить уровень бактериальной обсемененности язв, сократить сроки очищения ран от нежизнеспособных тканей, добиться более быстрого перехода в фазы грануляции и эпителизации.
Данные свойства, в сочетании с высоким профилем безопасности и хорошим анальгезирующим эффектом, являются аргументами для более широкого применения мази «Офломелид» в клинической практике.
Источник: http://oflomelid.ru/practice/practice_68.html