Голодание при панкреатите целительно. Панкреатит – это воспаление поджелудочной железы, назначение которой – выработка пищеварительных ферментов с дальнейшим поступлением их в двенадцатиперстную кишку через проток железы. Если ферменты по каким-либо причинам вырабатываются в большем, чем необходимо, количестве, или замедляется их отток в железу, происходит воспаление.
В период острого воспалительного процесса необходим голод в течение 2-3 суток, в условиях стационара и под наблюдением лечащего врача. Железа в это время отдыхает, а ее функции восстанавливаются. В это время разрешается пить отвар шиповника или лечебную минеральную воду без газа, температура жидкости должна составлять 35-36 °С.
В период голодания следует соблюдать покой, врач может назначить, по показаниям, питательные капельницы. При хроническом панкреатите симптомы менее выражены, чем при остром приступе, наблюдается лишь легкое недомогание со стороны желудочно-кишечного тракта в периоды обострения.
При хроническом течении болезни можно тоже поголодать в течение 1-2 суток, имея соответствующий опыт и с согласия лечащего врача. Обычно обострение возникает, если больной съел что-либо из запрещенного. При наступлении рвоты и тошноты, сопровождающихся болями, голод будет целителен. Лечить хроническое воспаление можно дома, через день-два голодания начните постепенно питаться, принимая разрешенную пищу в небольших количествах.
Лечебное голодание при остром панкреатите
А.С. Тарасова, П.И. Острин (Москва)
Острый панкреатит за последние годы все чаще встречается в клинике. В связи с этим изучение методов лечения и вопросы тактики при этом заболевании становятся все более актуальными. Многие хирурги считают методом выбора при остром панкреатите — консервативную терапию (В. М. Воскресенский, Н. Н. Самарин, Л. И. Гарвин, Е. К. Реймерс, Н. И. Блинов и др.).
Большинство хирургов — сторонники активно-выжидательной тактики, т. е. начинают с консервативных мероприятий и только в тех случаях, когда консервативное лечение оказывается безуспешным, прибегают к оперативному вмешательству (А. Н. Бакулев, В. А. Петров, С. В. Лобачев, А. Т. Лидский, Н. Н. Милованов, И. Я. Дейнека и т. д.).
Следовательно, консервативная терапия — это основной метод лечения при остром панкреатите. В первые часы или сутки болезни нередко бывает трудно решить вопрос о стадии заболевания, кроме того, рано начатая активная терапия может задержать процесс на более легкой стадии отечного панкреатита.
Накопленный опыт ряда лечебных учреждений и отдельных авторов (А. Н. Бакулев, А. В. Вишневский, В. М. Воскресенский, Б. С. Розанов, Н. И. Ленорский, С. В. Лобачев, Г. А. Гомзяков и др.), позволили выработать обоснованные, эффективные методы лечения, среди которых важное место занимают лечебное голодание, паранефральная и вагосимпатическая блокады, препараты ваголитического действия, дезинтоксикационная терапия и др.
Известно, что тучность с обильным отложением жира не только в жировой клетчатке, но и в интерстициональной ткагаи паренхиматозных органов, в том числе и поджелудочной железе, увеличивает ломкость сосудов, создает благоприятные условия для возникновения некрозов в поджелудочной железе.
Сочетание тучности с желчнокаменной болезнью особенно часты при остром панкреатите. Большинство авторов указывают на роль воздержания от приема пищи при остром панкреатите. Однако сроки «голодных дней» даются самые различные. Так, Н. И. Блинов рекомендует воздержание от приема пищи только у тяжелых больных при наличии рвоты до ее прекращения. Из 38 больных, лечение которых проводилось консервативно, — 19 голодали 1—2 дня, а остальные питались легкой пищей.
В клинике факультетской хирургии им. С. И. Спасокукоцкого, которая занимается изучением патологии поджелудочной железы много лет, в 1958—1963 гг. (январь—март) консервативно лечились по поводу острого панкреатита 275 больных. В это число мы не включили больных с невыраженными клиническими проявлениями панкреатита, у которых были скоропроходящие боли в животе и невысокие цифры диастазурии (31 человек).
По клинической симптоматике больные с острым панкреатитом могут быть разделены на 4 группы:
- Больные с легкой формой острого панкреатита, у которых имеются нерезкие боли в верхней половине живота, чаще в подложечной области, тошнота. Может быть- рвота, но не мучительная, после которой больные нередко отмечают облегчение. Цифры диастазы в моче и крови нередко бывают высокими.
- У больных со средней тяжестью заболевания болевой синдром выражен резко, тошнота, многократная рвота, не облегчающая состояния больных, вздутие живота, чаще эпигастральной области, нередко отмечаются парезы кишечника. Диастаза в моче и крови обычно на высоких цифрах.
- К третьей группе мы относим больных, поступающих в тяжелом состоянии, с резчайшими болями в животе, многократной рвотой, резкой интоксикацией, с тяжелыми расстройствами кровообращения, иногда в состоянии коллапса. У этих больных нередко отмечалась бледность кожных покровов, цианоз губ, акроцианоз, гиперемия лица, пятнистый цианоз тела. Живот, как правило, вздут, перистальтика кишечника не прослушивается.
- Больных с тяжелыми деструктивными формами панкреатита мы относим к четвертой группе. Эти больные поступали в тяжелейшем состоянии, так же с резкими сердечно-сосудистыми расстройствами, выраженной интоксикацией и явлениями перитонита. Эти больные оперировались в связи с безуспешностью консервативных мероприятий. Оперировано было 34 больных.
Со стороны сердечно-сосудистой системы, органов пищеварения изменений нет. Температура чаще в пределах нормы, реже — 37—37,8°. В лейкоцитарной формуле нет резких сдвигов. Обычно эта стадия морфологически соответствует отеку поджелудочной железы. После своевременно начатого лечения у этих больных быстро наступает улучшение. Таких больных было 89 человек.
В лейкоцитарной формуле значительные изменения: исчезают эозинофилы, увеличивается количество палочкоядерных и сегментоядерных лейкоцитов, падает количество-лимфоцитов и моноцитов. В моче появляется белок, лейкоциты, эритроциты. К этой группе мы отнесли 163 больных.
Активная консервативная терапия: новокаиновые блокады, вливание внутривенно литических смесей, переливание крови, введение сердечных средств, а затем — длительное голодание, позволяют часто избежать операции и добиться их излечения. В этой труппе было 23 больных. Видимо, у последних двух групп больных патологический процесс в поджелудочной железе не ограничивался отеком, наступала частичная деструкция ее.
Так как в данной статье речь идет о больных лечившихся консервативно, эти больные в указанное выше число больных не входят. Также не входят в это число и 2 больных, поступивших в крайне тяжелом состоянии и несмотря на проведенные консервативные мероприятия: противошоковая терапия — блокады, переливание крови и жидкостей, кортико-терапия, умерших менее чем через сутки от момента госпитализации.
Из 276 больных, поступивших в клинику, мужчин было 50, женщин — 225. Возраст больных и тяжесть заболевания представлены в таблице 1.
Таблица 1
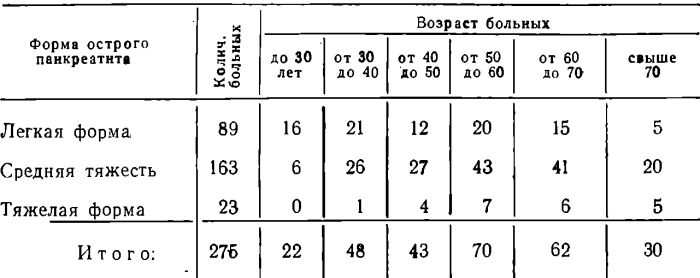
Как видно из приведенной таблицы, из 275 больных 160 были в возрасте старше 50 лет. Причем, из 113 больных до 50 лет легкая форма острого панкреатита встретилась у 49 больных, средней тяжести — у 59, а тяжелая форма была только у 5 больных.
Из 162 больных в возрасте старше 50 лет легких форм заболевания была 40, средней тяжести — 104, больных тяжелых — 18. Таким образом, чем старше возраст больных, тем чаще мы наблюдали более тяжелые формы острого панкреатита.
Большинство больных имели повышенное питание, что видно из таблицы 2.
Таблица 2
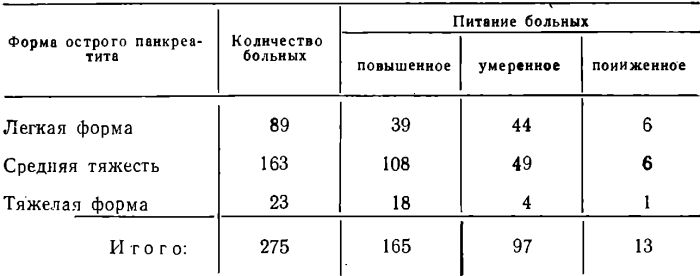
Как видно из этой таблицы, среди более тяжелых форм болезни тучные больные встречаются чаще.
Основными принципами лечения больных с острым панкреатитом являются: снятие болевого синдрома, ликвидация шока, коллапса, обеспечение функционального покоя поджелудочной железе, устранение интоксикации и расстройства кровообращения.
Для создания функционального покоя пораженной железе нужно иметь в виду следующее: а) внешняя секреция поджелудочной железы стимулируется не только соляной кислотой желудка, но и приемом пищи и воды; б) вне приемов пищи происходит спонтанная, периодическая секреция железы.
В связи с этим в периоды полного голодания необходимо вводить вещества, угнетающие поджелудочную секрецию: атропин, димедрол, внутривенно новокаин и др. Не нужно за-бывать и о возможности условно-рефлекторных влияний на секрецию поджелудочной железы.
Лечение голоданием проводилось всем 275 больным. Из них 210 лечение проводилось совместно с другими мероприятиями: блокады, рентгенотерапия, литические смеси и т. д. У 65 больных проводилось лечение только голоданием с применением медикаментов, снижающих спонтанную поджелудочную секрецию.
К последней группе относились больные с нерезко выраженными болевыми синдромами, но часто с высокой диастазурией — от 128 ед. до 16384 ед. по Вольгемуту. Лечение голоданием длилось от 4 до 16 дней. Большая часть больных — 152 человека — голодала от 6 до 12 дней. Малый срок голодания относится к тому периоду, когда мы начинали пользоваться этим методом. Больные на период голодания полностью лишались пищи.
Как правило, больные голод переносили легко. Чувство голода больных беспокоило первые 2—3 суток, а затем исчезало. Потеря веса колебалась от 2 до 9 кг. Больные соблюдали первые 3—4 дня постельный режим, а затем в зависимости от их общего состояния им разрешалось ходить. По окончании курса лечения голоданием больные в течение 4—5 дней переводились на диету.
Первые 2 дня больные получали стол 6а, в который входят: картофель, творог, кисель; затем 2 дня стол 66, содержащий помимо этих продуктов овсяную кашу, небольшое количество сливочного масла 15—25 гр., кефир, овощное пюре, после чего больные переводились на 5 стол по Певзнеру.
Сроки воздержания больных от приема пищи зависят от тяжести состояния больных, их упитанности, а также от индивидуальной переносимости голодания. Прекращать голодание нужно после стихания боли, исчезновения тошноты, рвоты и нормализации количества диастазы в моче и крови.
Больная Д., 61 год, история болезни № 3059, поступила в клинику 2/II 1960 г. с жалобами на резкие боли в подложечной области, отдающие в спину, тошноту и рвоту. При поступлении состояние больной средней тяжести. Температура 38,2°. Питание больной чрезмерное.
Губы цианотичны. Пульс 92 удара в минуту, ритмичен, удовлетворительного наполнения. А/Д — 140/80 мм рт. ст. Язык влажный, обложен белым налетом. Живот умеренно вздут, мягкий, резко болезнен в эпигасгрии, больше слева. Пульсация аорты в подложечной области не определяется. Симптом Щеткина отрицателен. Перистальтика кишечника вялая. Лейкоцитоз— 15000; диастаза мочи — 8192 ед. Диагноз: острый панкреатит.
Больной была произведена двусторонняя околопочечная блокада, после которой боли уменьшились и назначено лечение голодом. Состояние больной постепенно улучшалось. Диастаза мочи с 6 дня на нормальных цифрах. Сохранялась только небольшая болезненность при глубокой пальпации в эпигастрии. 10/11-60 г. решено голод прекратить, больная получила овсяную кэшу, кисель.
Больной Т., 62 лет, история болезни № 11129, поступил в клинику 10/IV 1962 г. Накануне вечером ел жирную колбасу, ночью появились резкие боли в эпигастрии, отдающие в поясницу и левую лопатку, тошнота и рвота. После инъекции атропина и морфина, которая была проведена врачем неотложной помощи, боли не уменьшились.
При осмотре: состояние удовлетворительное, тучный. Кожа и слизистые обычной окраски. Пульс 84 удара в минуту, ритмичный, А/Д — 150/70 мм рт. ст. Язык сухой, живот не вздут, мягкий, розко болезнен в подложечной области и правом подреберье. Перистальтика кишечника вялая. Температура 35,8°. Лейкоцитоз — 17000, диастаз а в моче 8192 ед.
Назначено лечение голоданием. Состояние стало лучше. 11/IV 1962 г. температура 36,8°, лейкоцитоз 15000, диастаза в моче 2048 ед. Так как боли окончательно не прошли, произведена двусторонняя паранефральная блокада. Боли стихли. До 18/IV больной голодал. Диастаза в моче 32 ед., амилаза крови по Энгельгарду—Герчук — 1,7 мг%, сахар крови — 119 мг%- 19/IV 1962 г. больной нарушил режим и поел.
Вскоре после еды появились боли в эпигастрии, диастаза в моче вновь повысилась до 1024 ед. лейкоцитоз — 27500. Вновь назначен голод, лед на живот, атропин. Больной голодал еще 5 дней. Состояние улучшилось, боли прошли. Диастаза в течение 4 дней 16—32 ед. С 23/IV назначена диета и 27/IV в удовлетворительном состоянии больной выписан домой. Осмотрен 26/IV 1963 г. — больной соблюдает диету, практически здоров.
В период лечения голоданием периодически производились анализы крови и мочи, биохимические исследования крови: билирубина, мочевины, холестерина, сахара, общего белка крови и белковые фракции, определялись хлориды сыворотки, кальций, калий и натрий. Исследовалась амилаза крови и мочи.
Определялись время кровотечения, свертываемость крови и индекс протромбина. Ежедневно определялся диурез. Больные взвешивались, При лечении у больных обычно со 2—4 дня снижалась температура, приходила к норме диастаза в моче и крови, стихали боли и только болезненность при глубовой пальпации в подложечной области сохранялась длительнее — до 4—6 дня.
В лейкоцитарной формуле исчезал левый сдвиг, появлялись эозинофилы, увеличивалось количество лимфоцитов. В моче исчезал белок, лейкоциты и эритроциты. В случаях билирубинемии после лечения количество билирубина приходило к норме. Общий белок сыворотки крови у ряда больных был при поступлении снижен, после лечения пришел к нормальным цифрам.
У наших больных снижение протромбинового. индекса было обнаружено только у 12, причем, у 7 с легкой формой и у 5 (больных средней тяжести, хотя определялся протромбин повторно у 150 больных. Нужно отметить, что у всех больных со сниженным протромбиновым индексом после лечения показатель повысился до нормы.
Наши наблюдения позволяют сделать вывод об эффективности лечебного голодания у больных с острым панкреатитом. Все 275 больных, лечившихся в клинике, были выписаны в удовлетворительном состоянии. После выписки из стационара мы рекомендовали больным постоянное строгое соблюдение диеты и 1 день в неделю воздержание от приема пищи, употребляя боржоми до 1,5 литров в сутки.
Выводы
- Лечебное голодание до 12 дней не оказывает вредного воздействия на больных с острым панкреатитом.
- Сроки воздержания от приема пищи зависят от тяжести состояния больных их питания, а также индивидуальной переносимости голода.
- Прекращать голодание можно только по стихании болей, исчезновении тошноты, рвоты, – нормализации диастазы в моче и крови.
- Воздержание от приема пищи лежит в основе лечения острого панкреатита, так как оно создает условия для функционального покоя поджелудочной железы.
Источник: https://bio.wikireading.ru/19543
Голодание при панкреатите: советы
При лечении хронического или острого панкреатита применение медицинских лечебных препаратов следует воспринимать в качестве второстепенного средства. Основное внимание следует уделить правильно составленному меню и ежедневному правильному рациону питания, как передает Интернет-издание для девушек и женщин от 14 до 35 лет Pannochka.net
Если панкреатит в острой форме
При обострении панкреатита пациента могут мучать сильные и острые боли. В этот период лучше вообще отказаться от употребления пищи в любом виде и один-два для прибегнуть к лечебному голоданию, употребляя лишь не газированную чистую воду. Стоит отметить, что во время приступов панкреатита у больного практически полностью пропадает аппетит. Это говорит о том, что организм больного панкреатитом самостоятельно настраивается на голодание.
Поджелудочной железе нужен отдых от выработки нужных для переваривания употребляемой пищи ферментов. Голодание при панкреатите можно сравнить с переломом, когда необходимо кость сделать полностью неподвижной для того, чтобы она смогла правильно и быстро срастись.
После трёхдневного периода голодания необходимо переходить только на диетическое питание. Согласно существующей на сегодняшний день классификации медицинских заведений, диета при остром или хроническом панкреатите называется диетой номер 5.
Приготовление блюд при диете №5
Все рецепты блюд, допустимых для употребления при лечении панкреатита необходимо готовить щадящим методом. Чаще всего продукты отвариваются или блюда готовятся на пару. Растительное или сливочное масло в блюда необходимо добавлять холодными. Дело в том, что в горячем виде жиры могут быть вредны для работы поджелудочной железы.
При лечении хронического или острого панкреатита рекомендуется употреблять животные белки, которые будут способствовать восстановлению функциональности поджелудочной железы.
Однако следует выбирать диетические сорта мяса, отдавая предпочтение крольчатине, телятине или куриному мясу без шкурки. Мясо необходимо отваривать или готовить на пару. Нельзя добавлять к блюдам специи, в особенности острые. Приветствуется употребление нежирной рыбы отварной или приготовленной на паровой бане.
Разрешено сделать рацион больного разнообразнее с помощью гречневой, перловой или манной каши. Можно есть овощи – морковь, свёклу, кабачки и цветную капусту. Все овощные блюда лучше готовить на паровой бане.
Запрещено употреблять при лечении панкреатита
Во время диеты при панкреатите нельзя категорически употреблять жирную говядину, любые сорта колбасы, мясо гуся и утки, а также сало и свинину. Нельзя есть во время лечения и профилактики панкреатита пшённую кашу. Необходимо отказаться от употребления белокочанной капусты, разных сортов бобовых культур, солений и маринадов.
Нельзя в чистом виде употреблять молоко обычное, лучше добавлять его к чаю некрепкому или кофе. Нужно исключить из рациона ржаной свежий хлеб, а суточное употребление поваренной соли значительно ограничить.
Во время лечения панкреатита и использования диеты №5 питаться нужно 5-6 раз в день, употребляя пищу небольшими порциями. Между каждым приёмом пищи интервал не должен превышать 4-х часов. Также стоит заострить внимание на том, что придерживаться диеты при лечении панкреатита необходимо не менее одного года.
Поскольку панкреатит относится к хроническим заболеваниям, лучше всегда придерживать рекомендуемых норм и правил при составлении ежедневного рациона питания. Питаться нужно регулярно отварной пищей или продуктами, которые приготовлены на паровой бане.
От жирной пищи и сладостей необходимо либо отказаться полностью, либо употреблять подобные продукты в очень ограниченном количестве. Как бы это ни было печально, но для поддержания здоровья и избавления от заболевания, необходимо привыкать к подобным радикальным ограничениям.
Источник: http://e-news.com.ua/show/352768.html
Успокоить воспаленную поджелудочную поможет двухдневное голодание
В последнее время в моде восточная кухня, даже в украинские блюда хозяйки добавляют заморские специи и приправы. А впереди зима, когда ни одна трапеза не обходится без солений. Чем это грозит?
Острая, жирная пища, как и алкоголь, в больших количествах могут стать причиной избыточной выработки ферментов поджелудочной железы, ее отека и привести к развитию панкреатита,- рассказывает заведующая гастроэнтерологическим отделением Киевской городской клинической больницы N 9 Галина Синишина.
– Панкреатит это воспалительное заболевание поджелудочной железы. В последнее время он встречается чаще, причем страдают им достаточно молодые люди -в возрасте от 25 до 50 лет. Панкреатит дает о себе знать очень неприятными симптомами: появляющейся после еды болью в левом подреберье или в околопупочной области. Может быть изжога, тошнота, вздутие живота, диарея, иногда рвота.
Если появились такие симптомы, не нужно откладывать визит к врачу. Подобным образом могут проявляться и другие заболевания, поэтому, чтобы эффективно лечиться, нужно уточнить диагноз. Обследование включает в себя УЗИ органов брюшной полости, гастроскопию, позволяющую определить кислотность, анализы крови на содержание ферментов.
Нелеченый панкреатит опасен: активизируется выработка собственных ферментов, и они могут начать переваривать ткани поджелудочной железы. Если этот процесс не остановить, то больной рискует оказаться на хирургическом столе. При хроническом воспалении поджелудочной железы ухудшается работа желчного пузыря, нарушается процесс пищеварения. Тогда развивается дисбактериоз, гиповитаминоз, снижается иммунитет.
Воспаленной поджелудочной железе нужно дать отдых от еды. Придется поголодать день или два. В это время желательно пить щелочную минеральную воду. На следующий день можно есть полужидкую овсяную кашу, она оказывает противовоспалительное действие и обладает обволакивающим эффектом. Можно есть сухарики. Чтобы снять воспаление, следует пить отвар ромашки, тысячелистника, кукурузных рылец за 15–20 минут до еды.
Не назначайте сами себе препараты. После обследования врач сможет решить, какие нужны медикаменты — блокирующие выработку ферментов поджелудочной железы или улучшающие их отток. Специалист подберет индивидуальную схему ферментных препаратов, витаминов, антацидов (средств, нормализующих кислотность). Если потребуется, назначит физиопроцедуры.
Противопоказаны наваристые бульоны. Сладкое можно есть в умеренных количествах. Вся пища должна быть отварная или пропаренная, так как сырые овощи и фрукты способствуют повышению кислотности. Можно пить некрепкий чай, а вот кофе нежелателен.
Налегайте на каши (овсяную, гречневую, рисовую). Ешьте понемногу, но часто — пять-шесть раз в день. Придется полностью исключить молочные продукты. Когда больной идет на поправку, ему разрешаются кисломолочные напитки и творог.
Источник: https://fakty.ua/64178-uspokoit-vospalennuyu-podzheludochnuyu-pomozhet-dvuhdnevnoe-golodanie
Поджелудочная железа любит голод, холод и покой
Острый панкреатит (воспаление поджелудочной железы) сегодня уверенно отвоевывает все новые и новые позиции, и уже вышел на третье место среди хирургических заболеваний после аппендицита и холецистита. Откуда берется эта напасть и что делать, если вас скрутил внезапный приступ?
Вообще говоря, с приступом острого панкреатита люди обычно попадают в стационар по «скорой», потому что терпеть это «удовольствие» часто нет никаких сил. Представьте, что у вас начало конкретно и сильно болеть «под ложечкой», отдавая в левое подреберье, или словно обручем сдавливая всю верхнюю половину туловища. И такая боль длится часами. При этом вас начинает рвать, сначала тем, что вы съели, а потом просто слизью и желчью.
Тут уж анальгетиками не отделаешься, и рука сама тянется к телефону. К счастью, попадание в больницу далеко не всегда означает попадание на операционный стол. Тем не менее, пристальное внимание именно хирургов вам в будущем обеспечено.
«Панкреатит формируется в результате повышения давления в вирсунговом протоке — протоке, через который секрет, собранный со всей поджелудочной железы, поступает в 12-перстную кишку, – говорит врач-гастроэнтеролог ГНИЦ профилактической медицины Ирина Бородина. – Когда давление повышается, в этом протоке развивается так называемый аутолиз – самопереваривание тканей поджелудочной железы, что приводит к повреждению органа».
Как правило, острый панкреатит мы себе дарим сами. То есть, сначала очень хорошо выпиваем, потом очень обильно закусываем жирненьким и жареным, а потом… едем в больницу. Причем, если одним достаточно одного сурового застолья, то другие идут к финалу долго, но уверенно, заливая в себя все новые и новые литры спиртного.
Что же можно предпринять, если вас скрутило, а до больнички далеко, или ее нет вовсе? Первое правило при приступе острого панкреатита – голод, холод и покой. Можно положить грелку или бутылку с холодной водой на эпигастральную область (в район солнечного сплетения). Принять спазмолитическое средство (но-шпу, например). Ничего не есть 2-3 дня, а пить лучше всего гидрокарбонатнохлоридные минеральные воды.
Об алкоголе, жирной и острой пище, консервах, газировке и кислых соках придется забыть. Также исключить из рациона наваристые бульоны, копчености, маринады и специи типа хрена, чеснока, уксуса и горчицы. В дальнейшем человек может в принципе есть все, но в очень умеренных количествах. И тогда с панкреатитом можно жить, правда, люди в массе своей пока так не умеют.
Источник: https://www.pravda.ru/health/prophylaxis/prof/12-11-2007/244573-pankreatit-0/
Польза лечебного голодания при панкреатите
Еще раз напомним, что воспаление поджелудочной железы называется панкреатитом, который может быть острым или хроническим. В первом случае отмирание ткани «одноразовое» и наблюдается в течение относительно короткого периода. Во втором – железа разрушается медленно, но в течение долгого времени.
Лечение панкреатита голоданием лучше практиковать как в случаях, когда болезнь имеет хроническую форму, так и в случаях, когда полного голодания требует острый приступ. Еще один плюс в пользу голодания – любое принятие пищи при обострении симптомов панкреатита вызывает сильный болевой синдром. Его можно приглушить медикаментами, однако исключить причину появления боли можно только путем полного отказа от еды на некоторое время.
Вывод: голодание при лечении панкреатита не только полезно, но жизненно необходимо!
Источник: http://khclinic.ru/o-klinike/stati/pankreatit/polza-lechebnogo-golodaniya-pri-pankreatite.html
Лечебное голодание при панкреатите
Панкреатит является заболеванием поджелудочной железы, которое сопровождается неприятными ощущениями, а в запущенной форме чревато серьезными проблемами со здоровьем.
Принципы лечения голодом панкреатита
При обострении панкреатита поджелудочная железа нуждается в покое, причем этот покой должен касаться не только соблюдения постельного режима и полного отсутствия каких-либо нагрузок, но и отсутствия нагрузок на пищеварительную систему, то есть в отказе от пищи.
Отсутствие пищи, которая перестает поступать в организм, затормаживает выделение желудочного сока, пищеварительных ферментов, а также желчи. Все органы системы пищеварения погружаются так называемый «спящий» режим. Таким образом вся энергия, которая до этого тратилась на переваривания пищи, тратится на восстановление пораженного болезней органа. Это и является сутью данного лечебного голода, поскольку голодания прекращает отмирание тканей, а также стимулирует процесс регенерации.
Чтобы весь процесс приносил только положительный эффект, голодание в обязательном порядке должно проводиться под надзором специалиста, который может определить все показания и противопоказания к применению данного метода лечения, а также даст рекомендации, которые в случае разных людей бывают отличны друг от друга.
Голодание при остром панкреатите
Острый панкреатит чреват резким отмиранием целого участка поджелудочной железы. Все это сопровождается сильными болями, сильной тошнотой, рвотой, а также повышением температуры тела.
Пациенту разрешено пить подогретую, не более 36 градусов, негазированную щелочную минералку или же слабый отвар шиповника. Данные напитки облегчают работу железы, а также дают ей успокоиться и перейти в режим «восстановительного сна».
В случае правильного проведения лечебного голодания существует возможность обойтись без использования во время лечения медикаментозных препаратов, однако это должен решать только специалист.
Голодание при хроническом панкреатите
При хронической форме заболевания симптомы не так ярко выражены, в некоторых случаях они вообще могут практически не проявляться, однако если он был обнаружен, то это значит, что разрушение поджелудочной все же происходит, хоть и намного медленней.
Чтобы не допустить обострения нужно соблюдать правила лечебного рациона, а в случае появления признаков обострения заболевания (такими признаками являются тошнота, боли в районе живота и отсутствие аппетита) лучше всего устроить себе разгрузочный день, то есть отказаться на одни сутки от еды вообще, а также от питья.
При этом одного голода не достаточно, нужно соблюдать все это время постельный режим. Таким образом, вся энергия направляется на восстановление работы поджелудочной железы. Выход из голодания при панкреатите важен не меньше, чем сам метод лечения, так что имеются определенные правила, которые нужно соблюдать для достижения необходимого эффекта.
Сначала нужно пить немного подогретой воды, можно заменить ее на овощной бульон. Спустя час можно употребить овощной суп. К своему обычному рациону можно вернуться только уже на следующий день. Голодание при панкреатите, используемое в лечебных целях, не терпит злоупотреблений, а также чрезмерного усердия в этом деле, продолжительность отказа от пищи должна быть согласована со специалистом.
Продолжительный голод, период которого превышает трое суток, может привести к обратному эффекту. Длительный голод может негативно отразиться на работе поджелудочной железы, а также других важных для функционирования организма органов. Так что, как и во многом другом, при лечении голодом нужно проявить умеренность и не переусердствовать.
Для того, чтобы закрепить результаты, полученные в результате голодания, и не допустить обострения заболевания, необходимо придерживаться правил питания, которые включают в себя следующие:
- Питание обязательно должно быть дробным. Необходимо питаться от пяти до восьми раз в день маленькими порциями.
- Вес одной порции не должен превышать четверти килограмма.
- Пищу нужно измельчать или перетирать, а также готовить только методом варки или тушения. Подобное необходимо для снижения нагрузки на поджелудочную.
- Нужно сократить количество пищи, которая богата жирами и углеводами. Чтобы организм получал достаточное количество белка, необходимо добавить в свой рацион творог и нежирное мясо.
- Пища должна быть теплой, поскольку горячие или же холодные блюда раздражают органы пищеварения. Даже минеральную воду без газа, которая часто рекомендуется при панкреатите, нужно пить только комнатной температуры.
- Полностью исключить алкогольные напитки.
Если данные правила были нарушены, то возвращение к правильному питанию не поможет и необходимо будет голодать снова.
Противопоказания
Лечебное голодание противопоказано в тех случаях, когда человек страдает пониженным артериальном давлением, малокровием, низким сахаром в крови и недостатком витаминов и микроэлементов. Стоит отметить, что самостоятельно назначать данную процедуру не нужно, иначе можно получить неприятные и опасные для здоровья последствия, которые вполне могут быть необратимыми.
Мнения врачей и отзывы пациентов
Сергей. Тяга к вкусной и нездоровой пище дала свой результат. Стали беспокоить боли в животе. Врач поставил диагноз панкреатит. Ел только каши и салаты, но сорвался и наелся от души жареного мяса. Панкреатит напомнил о себе тут же.
Лег в больницу, где мне назначили лечебное голодание, в результате чего я три дня ничего не ел и не пил. Обострение спало. Нет, панкреатит не прошел, я по-прежнему ем только здоровую и легкую пищу и не могу даже мечтать о прежде любимых вредных блюдах. Однако и неприятные ощущения не беспокоят.
Анна. Назначили голодания, на второй день стало еще хуже, чем было всего за сутки до этого. Так что это не мой вариант лечения.
Наталья. Практикую лечебное голодание. Не ем и не пью в течение суток. Делаю подобное раз в месяц для профилактики. Дольше не решаюсь.
Источник: http://fitalife.ru/golodanie/pri-pankreatite.html