Панкреатит – тяжелая форма заболевания поджелудочной железы, которая может принимать различные формы в зависимости от типа поражения и его длительности. Основной причиной заболевания являются вредные привычки и злоупотребление острой и жареной пищей.
Классификация и виды болезни – подформы недуга, используемые для постановки диагноза. Классификация необходима для назначения лекарственных препаратов и рациона питания. Клиницисты выделяют две формы развития панкреатита, которые используют на практике:
- острый
- хронический
Каждый из видов панкреатита может иметь собственные формы прогрессирования и степени тяжести. Формы в свою очередь делятся на четыре типа. Также панкреатит классифицируют по 7 причинам. Об особенностях классификации по подробней рассмотрим ниже.
Классификация панкреатита
Классификация панкреатита — это выделение отдельных разновидностей этого заболевания, которые имеют разные причины и клиническую картину. Лечебная тактика для каждого из них так же будет индивидуальна. Панкреатит — это воспалительное заболевание поджелудочной железы, которое является одним из наиболее распространенных в клинике внутренних болезней.
Самые частые причины его развития — неправильное питание и злоупотребление алкоголем. Число больных панкреатитом во всем мире стремительно растет. Панкреатит еще недавно относили к категории возрастных, то есть им болели в основном пожилые люди. Однако из-за популярности нездоровой пищи с каждым годом все чаще на прием к врачу обращаются дети и подростки с его симптомами.
Два основных вида панкреатита
Основная классификация панкреатита подразумевает разделение его на 2 основные группы: острый и хронический панкреатит. Это не стадии одного и того же заболевания. Это совершенно различные виды воспаления поджелудочной железы, лечебная тактика в каждом случае будет своей.
Острый панкреатит
Острый панкреатит – это внезапное сильное воспаление поджелудочной железы, которое приводит к некрозу, то есть омертвлению участка органа. Это крайне тяжелое заболевание, во всем мире до сих пор сохраняется высокий процент смертности от острого панкреатита.
Часть железы погибает сразу, а в соседних тканях формируются участки с признаками гнойного воспаления. Ферменты, которые вырабатываются здоровыми клетками железы, еще больше усугубляют процессы разрушения органа. Заболевание требует немедленной медицинской помощи, иногда даже оперативного лечения.
Хронический панкреатит
Хронический панкреатит – это большая группа заболеваний, которые протекают длительно. Непосредственной угрозы для жизни больного данный недуг не представляет. Однако обострение хронического панкреатита может принести немало хлопот человеку, а в тяжелых случаях также требуется неотложная врачебная помощь.
Классификация хронического панкреатита
- По причине развития:
1. билиарнозависимый (причина — нарушение работы желчного пузыря),2. при злоупотреблении алкоголем,
3. из-за нарушения метаболизма,
4. на фоне приема лекарств, идиопатический (причина точно неизвестна).
- По клиническим проявлениям:
1. болевая форма,2. нарушение процесса пищеварения (снижение выработки ферментов),
3.ипохондрический (больной предъявляет множество жалоб, которые не соответствуют реальной картине),
4. скрытое лечение,
5. смешанный тип (который сочетает в себе предыдущие варианты).
Так же существуют отдельные классификации заболевания по морфологическим изменениям и наличию осложнений. В отношении каждого из них существуют свои лечебные подходы. Терапию должен выбирать врач-терапевт или врач-гастроэнтеролог.
Источник: https://medaboutme.ru/zdorove/publikacii/stati/sovety_vracha/klassifikatsiya_pankreatita/
Современные представления о классификации хронического панкреатита
Хронический панкреатит (ХП) – это группа хронических заболеваний поджелудочной железы (ПЖ) различной этиологии, преимущественно воспалительной природы, характеризующихся:
- фазовопрогрессирующими сегментарными или диффузными дегенеративными, деструктивными изменениями ее экзокринной части;
- атрофией железистых элементов (панкреоцитов) и замещением их соединительной (фиброзной) тканью;
- изменениями в протоковой системе ПЖ с образованием кист и конкрементов;
- различной степенью нарушений экзокринной и эндокринной функций ПЖ.
Важная медико-социальная значимость проблемы ХП обусловлена ее широким распространением среди трудоспособного населения (обычно ХП развивается в возрасте 35-50 лет). Частота ХП во всем мире отчетливо увеличивается: за последние 30 лет отмечено более чем двукратное увеличение заболеваемости.
По данным многих авторов, распространенность ХП среди населения различных стран варьируется от 0,2 до 0,68%, а среди больных гастроэнтерологического профиля достигает 6-9%. Ежегодно ХП регистрируется у 8,2-10 человек на 100 тыс. населения.
Распространенность заболевания в Европе составляет 25-26,4 случая на 100 тыс. взрослого населения. Значительный рост распространенности ХП зарегистрирован в России; уровень заболеваемости ХП среди лиц молодого возраста и подростков за последние 10 лет вырос в 4 раза.
Заболеваемость ХП в России составляет 27,4-50 случаев на 100 тыс. взрослого населения и 9-25 случаев на 100 тыс. детей. В практике врача-гастроэнтеролога амбулаторной сети больные ХП составляют примерно 35-45%, в гастроэнтерологическом отделении стационара – до 20-45%.
По-видимому, данная тенденция обусловлена, во-первых, ростом употребления алкоголя и, соответственно, увеличением числа больных алкогольным ХП; во-вторых, нерациональным несбалансированным питанием и, вследствие этого, высокой частотой желчнокаменной болезни (ЖКБ).
Немаловажными в клиническом и социальном плане являются и такие особенности ХП, как прогрессирующее течение с постепенным нарастанием внешнесекреторной недостаточности; длительно сохраняющиеся и быстро рецидивирующие при любой погрешности в питании боль и диспепсия, обусловливающие, с одной стороны, необходимость частого проведения дорогостоящих лечебных мероприятий и диспансерного наблюдения, а с другой стороны, требующих от пациента постоянного соблюдения диеты и приема ферментных препаратов.
Заболевание характеризуется длительным хроническим, прогредиентным течением, крайне негативно влияющим на качество жизни пациентов и приводящим к частичной или полной утрате трудоспособности. Инвалидизация при ХП достигает 15%.
Прогноз болезни определяется характером течения панкреатита: частые обострения болевой формы ХП сопровождаются высоким риском развития осложнений, летальность при которых достигает 5,5%. В то же время имеет место и гипердиагностика ХП. Самые разнообразные нарушения пищеварения, нередко не связанные с ПЖ, в частности «эхогенная неоднородность» ПЖ, выявленная при УЗИ, часто рассматриваются в качестве необоснованных критериев постановки диагноза ХП.
В связи с этим вопросы классификации ХП имеют очень важное значение, так как отражают современные взгляды на этиологию и патогенез данной патологии, определяют клинические варианты болезни, современные диагностические и лечебные подходы.
Классификация хронического панкреатита
Длительное время в панкреатологии доминировали рекомендации экспертов I Международного симпозиума по панкреатиту (Марсель, 1962 г.). В принятой на нем классификации были выделены острый панкреатит (ОП) и ХП, который был разделен на формы – рецидивирующую безболевую с экзо- и эндокринной недостаточностью и болевую.
Дальнейшие разработчики классификации ХП, в основном хирурги, предлагали выделить паренхиматозный ХП без поражения протоков и протоковый ХП, протекающий с расширением и деформацией главного панкреатического протока.
На II Международном симпозиуме по панкреатиту (Марсель, 1983 г.) вопросы классификации ХП были рассмотрены повторно. Было решено отказаться от формулировок «острый рецидивирующий панкреатит» и «хронический рецидивирующий панкреатит», поскольку в клинической практике их не удается четко дифференцировать. Тогда было принято решение выделить следующие формы ХП:
ХП с фокальным некрозом, сегментарным или диффузным фиброзом с наличием (или без):
- кальцинатов;
- расширения и деформации протоковой системы железы;
- воспалительной инфильтрации, формирования кист.
ХП обструктивный, характеризующийся расширением и(или) деформацией протоковой системы, атрофией паренхимы и диффузным фиброзом проксимальнее места окклюзии протока.
В зависимости от клинической симптоматики выделили:
- латентный, или субклинический, ХП, при котором в ПЖ обнаруживаются морфологические изменения, нарушения функции органа в отсутствиеотчетливых клинических симптомов болезни;
- болевой ХП, характеризующийся наличием периодических или постоянных болей в животе;
- безболевой ХП, протекающий с экзо- и(или) эндокринной недостаточностью ПЖ с осложнениями или без них.
При несомненном прогрессе и достоинствах
II марсельской классификации, она не актуальна для широкой клинической практики, поскольку ее использование требует выполнения эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) и биопсии ПЖ с последующим гистологическим исследованием, что сопряжено с большими трудностями.
В связи с этим возникла необходимость создания классификации, близкой к марсельской, но базирующейся в основном на клинико-лабораторных показателях и данных, полученных с помощью УЗИ и компьютерно-томографического исследования (КТ).
В этом отношении промежуточное значение имела Римская классификация ХП (Рим, 1989 г.), которая предлагала выделить:
- хронический кальцифицирующий панкреатит. Наиболее частая его причина – потребление алкоголя. В результате воспаления и изменения структуры мельчайших протоков ПЖ происходит сгущение секрета с образованием пробок, богатых белком и кальцием. В этом процессе важную роль играет понижение концентрации литостатина (белка, препятствующего камнеобразованию);
- хронический обструктивный панкреатит. Он наблюдается при выраженных сужениях главного панкреатического протока или его крупных ветвей, либо Фатерова соска. Причины развития: алкоголь, ЖКБ, травма, опухоль, врожденные дефекты. Встречается нечасто;
- хронический паренхиматозно-фиброзный (воспалительный) панкреатит. Он является сравнительно редкой формой заболевания.
Представленная классификация достаточно широко используется в развитых странах. Однако уязвимым местом в этой классификации стало выделение «кальцифицирующего панкреатита». К нему можно относить случаи как с наличием кальцинатов железы, так и с их отсутствием, допуская возможность их развития в будущем.
В Международной классификации болезней (МКБ-10, 1999 г.) выделяют:
- ХП алкогольной этиологии (K 86.0);
- другие ХП (ХП неустановленной этиологии, инфекционный, рецидивирующий) (K86.1).
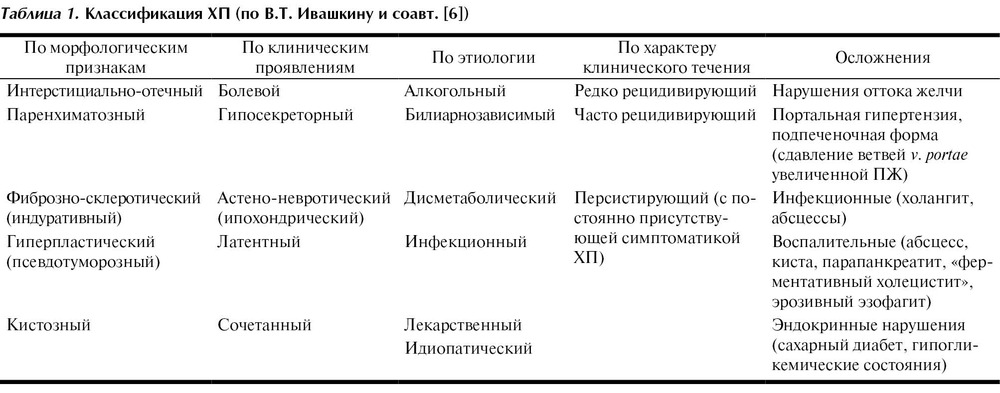
Следует подчеркнуть, что данная международная классификация является статистической и представляет ХП предельно лаконично, не охватывая важные особенности заболевания. МКБ-10 не может заменить клиническую классификацию ХП. В последние годы в нашей стране получила широкое распространение клиническая классификация ХП, предложенная В.Т. Ивашкиным и соавт. Основные варианты представлены в табл. 1.
табл. 1
Среди новых современных классификаций, учитывающих наиболее полно причины панкреатитов, необходимо выделить этиологическую классификацию TIGAR-O: Toxic-metabolic (токсико-метаболический), Idiopathic (идиопатический), Genetic (наследственный), Autoimmune (аутоиммунный), Recurrent and severe acute pancreatitis (рецидивирующий и тяжелый острый панкреатит), или Obstructive (обструктивный) [7] (табл. 2),

а также многофакторную классификацию M-ANNHEIM: Multiple Alcohol (алкоголь), Nicotine (никотин), Nutrition (питание), Hereditary (наследственность), Efferent (выносящий), Immunological (иммунологический), Metabolic (метаболический).
В литературе описаны такие редкие формы ХП, как тропический и наследственный ХП, этиология и патогенез которых до конца не изучены. Наследственный панкреатит – аутосомно-доминантный тип наследования с неполной пенетрантностью.
Этиологическая классификация TIGAR-O представляет четыре наиболее изученных гена, мутации которых предрасполагают к развитию наследственного панкреатита: ген катионического трипсиногена (PRSS1), ген муковисцидоза (CFTR), ген панкреатического секреторного ингибитора трипсина (SPINK) и ген полиморфизма α1-антитрипсина.
До последних лет тропический панкреатит ассоциировали с особенностями питания больных. В связи с неясной этиологией тропического ХП классификация TIGAR-O рассматривает тропический ХП как вариант идиопатического ХП.
Классификация M-ANNHEIM предусматривает определение клинических стадий ХП.
Течение ХП разделяют на две фазы: бессимптомную и с наличием клинических проявлений. Последняя включает четыре стадии (I, II, III, IV), причем в каждой из них есть подстадии, включая развитие тяжелых осложнений.
Бессимптомная фаза ХП:
0 – субклинический ХП:
- период без симптомов (определяется случайно, например, при аутопсии);
- острый панкреатит (ОП) – первый эпизод (возможно, является началом ХП);
- ОП с тяжелыми осложнениями.
ХП с клинической манифестацией:
I стадия – без недостаточности ПЖ:
- Рецидив ОП (между эпизодами ОП боль отсутствует).
- Рецидивирующая или постоянная абдоминальная боль (включая боль между эпизодами ОП).
- I a/b с тяжелыми осложнениями.
II стадия – экзо- или эндокринная недостаточность ПЖ:
- изолированная экзокринная (или эндокринная) недостаточность без боли;
- изолированная экзокринная (или эндокринная) недостаточность с болью;
- II a/b с тяжелыми осложнениями;
III стадия – экзо- и эндокринная недостаточность ПЖ в сочетании с болью:
- экзокринная и эндокринная недостаточность ПЖ (с болью, в том числе требующая лечения анальгетиками);
- III a с тяжелыми осложнениями.
стадия – уменьшение интенсивности боли (стадия «перегорания» ПЖ):
- экзокринная и эндокринная недостаточность ПЖ при отсутствии боли, без тяжелых осложнений;
- экзокринная и эндокринная недостаточность ПЖ при отсутствии боли, с тяжелыми осложнениями.
Преимуществами данной классификации является то, что она охватывает практически все стороны течения заболевания, не требует инвазивных, в частности, морфологических методов исследования, использует доступную и понятную терминологию, основана на практических критериях.
В настоящее время для оценки наличия, степени и локализации боли в клинике используются психологические, психофизиологические и нейрофизиологические методы, большинство из которых основаны на субъективной оценке своих ощущений самими пациентами.
Наиболее простым способом количественной характеристики боли является применение ранговой шкалы. Числовая ранговая шкала состоит из последовательного ряда чисел от 0 до 10. Пациентам предлагается оценить свои болевые ощущения цифрами от 0 (нет боли) до 10 (максимально возможная боль).
При сопоставлении выявленных клинических, лабораторных и морфологических данных, выделили три варианта течения ХП :
- вариант А – длительность заболевания менее 5 лет, выраженный болевой синдром, уровень панкреатической эластазы кала (Е-1) снижен незначительно, но достоверно (рv0,05), отмечается повышение содержания в крови ацетилхолина (Aх) (р<0,05) и серотонина (5-НТ) (р<0,05), высокий уровень провоспалительных цитокинов, умеренное повышение холецистокинина (ХЦК) и снижение секретина. В ткани ПЖ выявляются воспаление и отек;
- вариант В – длительность заболевания от 5 до 10 лет, значительно снижается уровень Е-1 (ниже 100 мкг/г), болевой синдром умеренный, начинает преобладать 5-НТ (р<0,05), как стимулятор секреторной активности ПЖ. Остаются высоким ХЦК и низким секретин. Прогрессируют фиброзные изменения, выявляется кальциноз в ткани ПЖ;
- вариант С – длительность заболевания от 10 и более лет, мало выраженный болевой синдром, наблюдается дальнейшее повышение концентрации 5-НТ, что приводит к декомпенсации регуляторных механизмов секреторной активности ПЖ. Сохраняется повышение ХЦК и уменьшение содержания секретина. Защитные свойства слизи двенадцатиперстной кишки снижаются. На фоне уменьшения уровня эндогенного инсулина в 30% случаев развивается клиническая картина сахарного диабета.
Данная классификация не имеет практического значения в связи со сложностью определения Aх, 5-НТ и ХЦК в повседневной практике врачей. В 2009 г. M. Buchler и соавт. [10] предложили стадийную (А, В, С) систему классификации ХП, учитывающую как клинические проявления заболевания, так и результаты визуализации методов.
Для классификации ХП, помимо учета этиологического фактора, авторы предлагают использовать один клинический критерий или наличие отчетливо выраженных осложнений заболевания в совокупности с патологическими изменениями, выявляемыми методами визуализации или с помощью прямых функциональных панкреатических тестов.
Стадия А. ХП определяется при начальных проявлениях заболевания, когда еще отсутствуют осложнения и нет клинических проявлений нарушения экзокринной и эндокринной функций (нет стеатореи, сахарного диабета). Однако при этом уже могут проявляться субклинические признаки заболевания (например, нарушение толерантности к глюкозе или снижение экзокринной функции без стеатореи).
Стадия В (промежуточная). Определяется у пациентов с выявленными осложнениями заболевания, но без признаков стеатореи или сахарного диабета. В диагнозе обязательно требуется указать вид осложнения.
Стадия С. Является конечной стадией ХП, когда наличие фиброза приводит к клиническим проявлениям экзокринной и эндокринной недостаточности, при этом осложнения могут не диагностироваться. Данная стадия подразделяется на подтипы:
- С1 (наличие эндокринных нарушений);
- С2 (наличие экзокринных нарушений);
- С3 (наличие экзо- или эндокринных нарушений и/или осложнений).
Недавно описана такая редкая форма ХП, как аутоиммунный панкреатит (АИП), при котором диагностика и выбор лечебной тактики представляют определенные трудности. АИП – вариант ХП, возникающего при отсутствии желчных камней, pancreas divisum (расщепленная ПЖ), злоупотребления алкоголем или других факторов, вызывающих ХП.
При УЗИ может отмечаться диффузное или локальное увеличение ПЖ с диффузной гипоэхогенностью пораженных отделов. Классическим КТ-признаком АИП является «колбасообразное» утолщение ПЖ с гомогенным ослаблением, умеренным усилением при контрастировании, с периферическим гиподенсным ободком. При этой форме отмечается потеря дольчатой структуры, минимальная реакция перипанкреатического жира и увеличение регионарных лимфоузлов.
При длительно существующем АИП практически всегда наблюдается атрофия хвоста поджелудочной железы. Типичные изменения серологических тестов включают повышение в плазме уровня 0xE3;-глобулинов или иммуноглобулинов, в частности IgG4, наличие антиядерных антител, а также антител к лактоферрину, карбоангидразе II, гладким мышцам.
Гистологическими критериями АИП являются перидуктальная лимфоплазмоцитарная инфильтрация или фиброз, облитерирующий флебит, повышенное содержание IgG4-положительных плазматических клеток в тканях ПЖ. В отечественной литературе имеются лишь отдельные сообщения о доказанных случаях АИП и эффективности его лечения.
Это связано с относительной редкостью данного заболевания, диагностическими трудностями, но главным образом с недостатком информации о существовании и возможности выявления и лечения этой формы ХП.
Источник: https://www.mediasphera.ru/issues/dokazatelnaya-gastroenterologiya/2013/1/032305-2260201317
Острый панкреатит: современная классификационная система
Острый панкреатит (ОП) является одной из наиболее распространенных экстренных патологий желудочно-кишечного тракта. В исследованиях последнего времени под эгидой ВОЗ отмечено постоянное увеличение ежегодной заболеваемости ОП, которая колеблется от 4,9 до 73,4 случаев на 100 000 населения.
Из всех форм острого панкреатита самым значительным уровнем летальности сопровождается острый тяжелый панкреатит (ОТП), развивающийся в 20–30%. Возрастает количество пациентов, у которых развиваются инфицированный панкреонекроз, поздняя полиорганная недостаточность и другие тяжелые гнойно-деструктивные осложнения острого панкреатита — аррозивное кровотечение, дуоденальный свищ, тонко- и толстокишечные свищи, панкреатический свищ.
При этом в РФ на лечение пациентов с инфицированным панкреонекрозом в отделениях реанимации и интенсивной терапии в течение одного месяца затрачивается не менее 2 млн руб. Для успешного лечения этой тяжелой патологии немаловажной является разработка унифицированных подходов к лечению, основанных на единой классификации.
Результат опроса был неожиданным. Не пользовались классификацией в работе вообще 12% хирургов, 53% предпочитали международную классификацию Атланта — 1992, остальные работали по устаревшим классификациям В.С. Савельева (1983) и С.А. Шалимова (1990) [9].
В международном сообществе хирургов-панкреатологов ведется постоянная работа над вопросами единой стратегии в диагностике и лечении ОП. Международная группа из 40 экспертов из 15 международных и национальных ассоциаций хирургов-панкреатологов в 1992 г. подготовила и доложила на Международном Конгрессе 11–13 сентября 1992 г. в г. Атланта (США) первую обоснованную классификационную систему ОП.
В течение прошедших более чем 20 лет некоторые важные моменты классификации пересматривались международными группами ведущих панкреатологов мира сообразно углублению знаний о патофизиологии, морфологии, течении ОП, а также с учетом появления новых диагностических возможностей. В 2007 г. по инициативе M.G. Sarr (США) в очередной раз создана международная рабочая группа по 3-му пересмотру классификации ОП Атланта 1992.
Ниже мы приводим наиболее значимые, по нашему мнению, для практического врача критерии, классификационные пункты и прогностические шкалы, рекомендованные международной рабочей группой для использования в широкой практике.
Диагностические критерии
Диагноз «острый панкреатит» выставляется при обнаружении не менее чем двух из трех перечисленных ниже признаков:
- характерная для острого панкреатита абдоминальная боль;
- повышение уровня сывороточной липазы или сывороточной амилазы в 3 раза по отношению к верхней границе нормы;
- обнаружение характерных признаков при УЗИ и контрастусиленной КТ, МРТ.
Временем начала заболевания считается момент появления типичной абдоминальной боли. Панкреонекроз выставляется при наличии диффузной или очаговой области нежизнеспособной паренхимы поджелудочной железы (ПЖ) более 3 см в диаметре или занимающей более 30% ПЖ (по данным лучевых методов диагностики).
Пункты международной классификация Атланта-92 третьего пересмотра (2012).
Раздел А. По типу острого панкреатита
- Интерстициальный отечный острый панкреатит
- Некротизирующий острый панкреатит
Раздел Б. По клинической картине и степени тяжести
| Легкий | Средней степени тяжести | Тяжелый |
|
|
|
Модифицированная шкала Marshall для острого панкреатита
| Системы органов | Баллы | ||||
| 0 | 1 | 2 | 3 | 4 | |
| Дыхательная система (PaO2/FiO2) | >400 | 301–400 | 201–300 | 101–200 | ≤101 |
| Почки:
(креатинин плазмы, μmol/l) (креатинин плазмы mg/dl) |
≤134 |
134–169 |
170–310 |
311–439 |
>439 |
| <1,4 | 1,4–1,8 | 1,9–3,6 | 3,6–4,9 | >4,9 | |
| Сердечно-сосудистая система
(АД мм/ Hg) без инотропной поддержки |
>90 | <90
возрастает на фоне инфузии |
<90
не возрастает на фоне инфузии |
<90
при pH<7,3 |
<90
при pH<7,2 |
Острый легкий панкреатит характеризуется быстрым положительным эффектом от инфузионной терапии обычно в течение 3–7 дней. Не требует нахождения в ОРИТ, нет необходимости в оперативном лечении. Частота — 80–85% пациентов с ОП. Морфологически соответствует интерстициальному отечному панкреатиту, редко встречается микроскопический некроз паренхимы ПЖ.
Острый панкреатит средней степени тяжести характеризуется преходящей органной дисфункцией, которая может быть купирована соответствующей инфузионной терапией в течение 48 ч.
Морфологически имеются локальные или диффузные участки нежизнеспособной паренхимы ПЖ различной распространенности и локализации, некроз перипанкреатических тканей различной распространенности и локализации. ОП средней степени тяжести может протекать с осложнениями острого панкреатита или без них.
Острый панкреатит тяжелой степени сопровождается постоянной или прогрессирующей органной дисфункцией, которая не купируется инфузионной терапией более 48 ч. Морфологически имеют место некроз паренхимы ПЖ и/или перипанкреатических тканей различной распространенности и локализации стерильный или инфицированный; формирование острых жидкостных скоплений и других местных осложнений острого панкреатита. Тяжелый панкреатит встречается у 15–20% пациентов.
Раздел В. Фазы течения острого панкреатита
- Ранняя фаза – 1–2 недели от начала заболевания. Характеризуется активацией цитокинового каскада из-за выраженного воспаления в ПЖ. Клинически происходит манифестация SIRS c высоким риском развития органной недостаточности и панкреатогенного шока.
- Поздняя фаза — позже первой-второй недель заболевания. Развивается только у пациентов с острым панкреатитом средней тяжести и тяжелым ОП, характеризуется развитием местных осложнений, чаще гнойных, приводящих к возникновению преходящей или постоянной органной недостаточности.
Раздел Г. Осложнения острого панкреатита
| Местные осложнения острого панкреатита | Внепанкреатические проявления и системные осложнения |
| 1. Острые жидкостные скопления
2. Острый панкреонекроз неотграниченный – стерильный / инфицированный 3. Острый перипанкреонекроз неотграниченный — стерильный или инфицированный 4. Острый, отграниченный панкреонекроз – стерильный или инфицированный. 5. Острый, отграниченный перипанкреонекроз (экстрапанкреонекроз) — стерильный или инфицированный 6. Панкреатическая псевдокиста (стерильная или инфицированная) |
1. Холецистолитиаз.
2. Холедохолитиаз. 3. Расширение внепеченочных желчных протоков. 4. Тромбоз портальной вены. 5. Варикозное расширение вен пищевода и желудка. 6. Артериальная псевдоаневризма. 7. Гидроторакс. 8. Асцит. 9. Распространение воспаления на желудок, 12-перстную кишку, ободочную кишку, почку. 10. Некроз стенки ободочной кишки |
Морфологические критерии тяжести ОП по шкале Балтазара
| Степень A. Нормальный вид поджелудочной железы — 0 баллов
Степень B. Увеличение размеров поджелудочной железы — 1 балл Степень C. Признаки воспаления околопанкреатической клетчатки — 2 балла Степень D. Увеличение размеров поджелудочной железы и наличие жидкости в переднем паранефральном пространстве — 3 балла Степень E. Скопление жидкости по крайней мере в 2 областях — 4 балла |
Распространенность некроза
Поражено <30% паренхимы ПЖ — 2 балла Поражено 30—50% паренхимы ПЖ — 4 балла Поражено >50% паренхимы ПЖ — 6 баллов |
Баллы тяжести панкреатита и распространенности некроза суммируются. Максимальная тяжесть составляет 10 баллов, минимальная — 0 баллов.
Клинические критерии тяжести ОП для небилиарного панкреатита
по шкале Ranson
| На момент поступления:
Возраст > 55 лет Лейкоциты > 16х109 /л Глюкоза плазмы > 10 ммоль/л ЛДГ > 350 ме/л АСТ > 250 ме/л |
Развивающиеся в первые 48 часов:
Гематокрит падает > 10% Увеличение азота мочевины крови до 1,8 ммоль/л (5 мг/дл) после внутривенной гидратации Кальций сыворотки < 8 мг/л Сатурация артериальной крови < 60 мм рт. ст Дефицит оснований > 4 мк экв/л Расчетная секвестрация жидкости > 600 мл |
Наличие каждого признака оценивается в 1 балл, отсутствие – 0 баллов, все баллы суммируются. Прогностическое значение шкалы следующее: при наличии 2 и менее баллов летальность составляет менее 1% (легкая степень тяжести панкреатита), от 3 до 5 баллов – летальность до 15% (средняя степень тяжести панкреатита), от 6 до 8 баллов – летальность до 40% и 9 и более баллов — летальность до 100% (6 и более баллов — тяжелый панкреатит).
Для правильного выбора доступа и объема операции необходима стандартизированная оценка локализации поражения забрюшинной клетчатки. Для данных целей наиболее удобной нам представляется следующая схема с выделением зон панкреатогенной агрессии.
S1 — левый верхний квадрант забрюшинного пространства. Клетчатка, располагающаяся слева от позвоночника и выше брыжейки ободочной кишки. Часто вовлекается в процесс вместе с парапанкреатической, а ее дренирование требует внебрюшинной контрапертуры в левой поясничной области.
S2 — левый нижний квадрант забрюшинного пространства. Клетчатка, располагающаяся слева от позвоночника и ниже брыжейки ободочной кишки. Как правило, является следствием прогрессирования панкреатогенной агрессии из S1, а для ее адекватного дренирования дополнительно к бурсооментостомии и выполнению разреза в левой поясничной области необходимы внебрюшинное разделение всей забрюшинной клетчатки слева от позвоночника и внебрюшинная контрапертура в левой подвздошной области.
Значительная ее часть труднодостижима из просвета сальниковой сумки, для ее дренирования используется верхний трансректальный подпеченочный доступ через брюшную полость с элементами мобилизации ДПК по Кохеру и внебрюшинной контрапертурой в правой поясничной области.
D2 — правый нижний квадрант забрюшинного пространства. Клетчатка, располагающаяся справа от позвоночника и ниже брыжейки ободочной кишки. Как правило, является следствием прогрессирования панкреатогенной агрессии из D1, а для ее адекватного дренирования дополнительно необходимы внебрюшинное разделение всей забрюшинной клетчатки справа от позвоночника и внебрюшинная контрапертура в правой подвздошной области.
Таким образом, отсутствие стандартизованных подходов к диагностическим и лечебным алгоритмам играет роль в сохраняющейся высокой общей и послеоперационной летальности при тяжелом ОП. Для преодоления подобной ситуации критически необходимо внедрение в широкую хирургическую практику научно обоснованных современных классификационных схем.
Источник: https://www.science-education.ru/ru/article/view?id=18133
Классификация хронического панкреатита
В 2007 г. немецкими панкреатологами была разработана новая классификация, которая обобщает сведения о панкреатите на сегодняшний день. Классификация называется M-ANNHEIM. Она основана на том, что у большинства пациентов хронический панкреатит развивается в результате комплексного воздействия множества факторов. О сюда и происходит название классификации.
М – множественные факторы
- Чрезмерное употребление (более 80 г/день)
- Высокие дозы (20-80 г/день)
- Умеренные потребление (менее 20 г/день)
- N – воздействие никотина (среди курильщиков вычисление параметра пачка-лет)
N – пищевые факторы:
- Особенности питания (например, высокое потребление жиров и дефицит белков);
- Гиперлипидемия.
H – наследственные факторы:
- Наследственный панкреатит;
- Семейный панкреатит;
- Идиопатический панкреатит с ранними проявлениями;
- Идиопатический панкреатит с поздними проявлениями;
- Тропический панкератит (возможны мутации в генах PRSS1, CFTR и SPINK1)
E – факторы, влияющие на диаметр панкреатических протоков и отток секрета поджелудочной железы (эфферентные факторы):
- Pancreas divisum;
- Кольцевидная поджелудочная железа и прочие аномалии поджелудочной железы;
- Блокады протоков поджелудочной железы (например, опухоль);
- Посттравматические рубцовые стенозы протоков поджелудочной железы;
- Дисфункция сфинктера Одди
I – иммунологические факторы:
Аутоиммутнный панкреатит:
- Ассоциированный с синдромом Гужеро-Шегнера;
- Ассоциированный с воспалительными заболеваниями кишечника;
- Ассоциированный с аутоиммунными заболеваниями (например, первичным склерозирующим холангитом, первичным билиарным циррозом печени).
M – различные редкие и метаболические факторы:
- Гиперкальциемия и гиперпаратиреоз;
- Хроническая почечная недостаточность;
- Лекарственный панкреатит;
- Токсический панкратит.
- Клинические стадии:
Бессимптомная фаза:
0 – субклинический хронический панкреатит
- период бессимптомов (определяется случайно, например, при аутопсии)
- острый панкреатит – первичный эпизод (возможно является началом хронического панкреатита)
- острый панкреатит с тяжелыми осложнениями
Хронический панкреатит с клинической манифестацией
I стадия – без недостаточности поджелудочной железы
- рецидив острого панкреатита (между эпизодами острого панкреатита боль должна отсутствовать);
- рецидивирующая или постоянная абдоминальная боль (в том числе боль между эпизодами острого панкреатита)
- I с а) или б) с тяжелыми осложнениями
II стадия – экзо- или эндокринная недостаточность поджелудочной железы
- Изолированная эндокринная или экзокринная недостаточность без боли;
- Изолированная эндокринная или экзокринная недостаточность с болью;
II с а) или б) с тяжелыми осложнениями
III стадия – экзо- и эндокринная недостаточность поджелудочной железы в сочетанию с болью.
- эндокринная и экзокринная недостаточность с болью;
- IIIа с тяжелыми осложнениями.
IV стадия – уменьшение интенсивности боли (стадия «перегорания поджелудочной железы»)
- эндокринная или экзокринная недостаточность при отсутствии боли, без тяжелых осложнений;
- эндокринная или экзокринная недостаточность при отсутствии боли, с тяжелыми осложнениями.
Диагностические критерии
Определенный хронический панкреатит (один или несколько из следующих критериев):
- Кальцификация поджелудочной железы
- Умеренные или тяжелые изменения протоков поджелудочной железы по Кембриджской классификации;
- Выраженная постоянная экзокринная недостаточность поджелудочной железы;
- Типичная для хронического панкреатита гистологическая картина.
Вероятный хронический панкреатит:
- Легкие изменения протоков (по Кембриджской классификации);
- Псевдокиста(ы) – постоянно существующая или рецидивирующая;
- Патологические результаты функциональных тестов (показания фекальной эластазы-1, секретинового теста, секретин-панкреозиминового теста);
- Эндокринная недостаточность
Пограничный хронический панкреатит: это хронический панкреатит с типичной клинической картиной панкреатита, но при отсутствии критериев «вероятного» или «определенного» хронического панкреатита. Это форма предполагается при развитии первого эпизода острого панкреатита в случае наличия или отсутствия следующих факторов:
- Семейный анамнез заболеваний поджелудочной железы;
- Имеются факторы риска M-ANNHEIM
Алкогольный панкреатит: дополнительно к критериям «вероятного» или «определенного» хронического панкреатита требуется наличие одного из следующих факторов:
- Чрезмерное употребление алкоголя в анамнезе (для мужчин более 80 г в день на протяжении нескольких лет; для женщин меньшие дозы);
- Избыточное употребление алкоголя в анамнезе (20-80 г в день на протяжении нескольких лет);
- Умеренное употребление алкоголя в анамнезе (менее 20 г в день на протяжении нескольких лет)
Оценочная бальная система для оценки тяжести хронического панкреатита:
1. Боль:
- При отсутствии лечения боли нет – 0 баллов
- Рецидивный острый панкреатит (между эпизодами острого панкреатита боли нет) – 1 балл
- Боль исчезает при назначении медикаментов – 2 балл
- Периодическая боль (есть периоды, когда боль отсутствует, независимо от наличия или отсутствия медикаментозного лечения; возможны эпизоды острого панкреатита) – 3 балла
- Пациенты постоянно жалуются на боль, независимо от того, какое лечение проводится; возможны эпизоды острого панкреатита – 4 балла
2. Контроль боли:
- Нет необходимости в медикаментах – 0 баллов
- Необходимости ненаркотические или слабые наркотические анальгетики – 1 балл
- Необходимы мощные опиоидные анальгетики или эндоскопическое вмешательства – 2 балла
3. Хирургическое лечение
Хирургическое вмешательство на поджелудочной железы по любым показаниям – 4 балла
4. Экзокринная недостаточность
- Отсутствие экзокринной недостаточности – 0 балл
- Наличие легкой, умеренной или необъективизированной экзокринной недостаточности, которая не требует ферментативной заместительной терапии – 1 балл
- Доказанная экзокринная недостаточность поджелудочной железы или тяжелая панкреатическая недостаточность, которая подтверждена количественным исследованием жира в кале, причем проявления этой недостаточности исчезают или значительно уменьшаются при приеме ферментных препаратов – 2 балла
5. Эндокринная недостаточность
- Отсутствие сахарного диабета – 0 балл
- Наличие сахарного диабета – 4 балла
Структурные изменения поджелудочной железы по результатам визуализации
(оценка проводится по Кембриджской классификации)
- Норма – 0 баллов
- Сомнительный панкреатит – 1 балл
- Легкие изменения – 2 балл
- Умеренные изменения – 3 балла
- Тяжелые изменения – 4 балла
Тяжелые осложнения со стороны внутренних органов
- Отсутствие осложнений – 0 баллов
- Обратимые осложнения – 2 балла
- Необратимые осложнения – 4 балла
Индекс тяжести хронического панкреатита M-ANNHEIM
- A – 0-5 баллов (минимальная степень тяжести)
- B – 6-10 баллов (умеренная степень тяжести)
- C – 11-15 баллов (средняя степень тяжести)
- D – 16-20 баллов (выраженная степень тяжести)
- E – более 20 баллов (тяжелая степень тяжести)
Источник: http://pancreatology.com.ua/klassifikacija_khronicheskogo_pankreatita-290.html
Международные классификации панкреатита
Отсутствие классификации, пригодной для клинического применения стало причиной созыва первой международной конференции в Марселе (1963), инициатором которой был Sarles H. Результатом работы интернациональной группы экспертов-панкреатологов стала первая международная классификация, включающая в основном клинические категории.
Она отличалась простотой и получила широкое признание за рубежом. Лишь через 20 лет, ввиду дальнейшего углубления представлений об остром панкреатите, возникла необходимость ее пересмотра на международных конференциях в Кембридже в 1983 году и вновь в Марселе – в 1984 .
Международная Марсельская (1963) классификация панкреатита
В соответствии с соглашениями, принятыми на этой конференции, рассматриваются 4 формы панкреатита: острый, рецидивирующий, хронический рецидивирующий и хронический.
На Кембриджской конференции основное внимание участников было сфокусировано на характеристике анатомических структур поджелудочной железы при хроническом поражении этого органа., способах их выявления и объективной оценки, применения полученных данных для категоризации патологического состояния.
В Кембридже и Марселе (1984) были сформулированы близкие по содержанию клинические описания острого панкреатита. В Кембридже в определение тяжелого ОП введено понятие «system failure» – «недостаточность систем органов». Ни одна из этих конференций не выработала определений осложнений острого панкреатита, соответствующих потребностям клинической практики.
В 1988 г. Glazer G. сформулировал основные проблемы, классификации ОП:
- Морфологические изменения, не всегда дают надежное указание о вероятном исходе;
- Макроскопическая или радиологическая семиотика поражений ПЖ не всегда соответствуют гистологическим изменениям и бактериологическим данным;
- Объективным критериям для разграничения «легкого» и «тяжелого» ОП, отражающим «системные нарушения», недостает точности и градации интенсивности указанных нарушений, как в целом, так и по-системно;
- В определениях местных осложнений используются недостаточно четко определенные термины «абсцесс» и «инфицированные скопления жидкости».
Вместе с тем, Марсельские и Кембриджская конференции обозначили «смену вех» в панкреатологии и, прежде всего – в классификациях острого и хронического панкреатита. На смену многоцветному «калейдоскопу» терминов были предложены взвешенные, согласованные международными группами экспертов, критериально определенные категории, предопределяющие выбор подхода к лечению этих заболеваний.
Попытка устранить эти недостатки предпринята Glazer G. в предложенной им в современной клинико-морфологической классификации, отвечающей принципам, используемых международными группами экспертов.
Анализ классификаций острого панкреатита показывает, что наиболее противоречивым моментом в них является определение гнойных форм. Для их характеристики используются 12 терминов. Путаница усугубляется добавлением терминов “первичный” и “вторичный”, попытками учета морфологических и топографо-анатомических вариантов инфекционной патологии ПЖ, тяжести клинического течения в ранние сроки заболевания, размеров и расположения абсцессов, выделения групп с различными путями проникновения инфекции в патологический очаг.
С другой стороны, терминологический “калейдоскоп” обусловлен изменением свойств патологии, увеличением ее частоты, разнообразия и тяжести в зависимости от характера лечения в ранние сроки заболевания.
Не меньшее число «синонимов» обнаруживается и при описании «геморрагического панкреатита». Неточность нозологических определений форм и осложнений острого панкреатита, сдерживающая развитие методов их лечения, стала предметом рассмотрения международной конференции в Атланте (1992) (таблицы 1 и 2). Решением конференции рекомендовано различать две формы инфекционных осложнений при ОП:
«Панкреатический абсцесс» (Pancreatic abscess) – отграниченное внутриабдоминальное скопление гноя, обычно вблизи от ПЖ, не содержащее некротических тканей или содержащее их в незначительном количестве и возникающее как осложнение острого панкреатита ».
Следует отметить, что по определению, и характеристикам, установленным в ходе последующих исследований, термин «инфицированный некроз» значительно ближе к термину «гнойно-некротический панкреатит», широко используемому в отечественной литературе с начала 70х гг., чем к более популярному на Западе термину «панкреатический абсцесс».
Участники конференции в Атланте также утвердили определения «острого панкреатита», «тяжелого острого панкреатита», «легкого острого панкреатита», «острых скоплений жидкости», «панкреатического некроза» и «острой псевдокисты». Не рекомендовано употребление терминов, допускающие неоднозначное толкование, например, таких как «флегмона» и «геморрагический».
В отечественной литературе мы не нашли публикаций, знакомящих с этими определениями, в связи с чем приводим их по материалам «United Kingdom guidelines for the management of acute pancreatitis», опубликованными Glazer G. и Mann D.V. 1998 г. от имени рабочей группы Британского общества гастроэнтерологов.
«Тяжелый острый панкреатит (Severe acute pancreatitis) – сопровождается недостаточностью органов и/или местными осложнениями, такими как некроз (с инфекцией), ложной кистой или абсцессом. Чаще всего это является следствием развития некроза поджелудочной железы, хотя и больные отечным панкреатитом могут иметь клинические признаки тяжелого заболевания».
«Легкий острый панкреатит (Mild acute pancreatitis) – связан с минимальными нарушениями функций органов и беспрепятственным выздоровлением. Преобладающим проявлением патологического процесса является интерстициальный отек (поджелудочной) железы».
«Панкреатический некроз (Pancreatic necrosis) – диффузная или очаговая зона (зоны) нежизнеспособной паренхимы поджелудочной железы, которая (которые), как правило, сочетаются с некрозом перипанкреальной жировой клетчатки».
«Острая ложная киста (Acute pseudocyst) – скопление панкреатического сока, окруженное стенкой из фиброзной или грануляционной ткани, возникающее после приступа острого панкреатита. Формирование ложной кисты продолжается 4 и более недель от начала острого панкреатита».
Практическое значение решений конференции в Атланте состоит в том, что приведенные дефиниции касаются патологогических состояний, являющихся «узловыми точками» лечебно-тактических и диагностических алгоритмов. «Определения» включают лишь важнейшие – отличительные свойства понятия – его дискриминанты, на выявление которых нацеливаются методы диагностики.
Эта международная классификация позволяет формировать более однородные группы в контролируемых исследованиях, четче оценивать результаты применения лечебно-профилактических мер, разрабатывать методы прогнозирования, лечения и профилактики осложнений.
Источник: https://studfiles.net/preview/1858996/