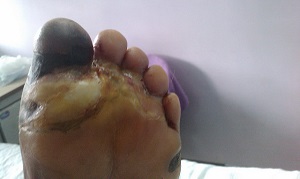
 Диабетическая стопа относится к хроническим осложнениям сахарного диабета. Появляется как у больных 1 типом, так и 2-м. Это рана (небольшое или глубокое нарушение целостности кожи), находящаяся обычно на подошвенной или верхней части стопы.
Диабетическая стопа относится к хроническим осложнениям сахарного диабета. Появляется как у больных 1 типом, так и 2-м. Это рана (небольшое или глубокое нарушение целостности кожи), находящаяся обычно на подошвенной или верхней части стопы.
Чаще всего появляется под головками плюсневой кости, в верхней части пальцев или на пятке. Главной причиной диабетической стопы считают периферическую невропатию. Эта болячка лишена чувства боли и температуры. Ране может сопутствовать деформация стопы.
Стопа высокого риска это нога, находящаяся под угрозой появления в скором времени раны. К таким относятся типичные атрофии мышц и ороговелости. Если имеются дополнительные факторы, как неправильная гигиена ног, плохо подобранная обувь и нарушения теплового или химического механизма, появится рана.
Поражения стопы могут появиться на невропатической или сосудистой основе. В первом случае такое состояние определяется как диабетическая стопа, а во втором как ишемическая. Ключевую роль играет проведение диагностики в целях определить правильную болезнь, т.к. эти состояния лечатся по-разному.
Сахарный диабет является необходимым условием диабетической стопы, но может появиться также у пациента с нарушениями в ногах, возникшими в результате плохого кровоснабжения на фоне атеросклероза.
Поэтому не каждая рана у больного диабетом означает диабетическую стопу. Для нее характерен длительный срок заболевания диабетом, гипергликемия, а также проявление других хронических осложнений, таких как ретинопатия или нефропатия.
Диабетическая стопа – страшное заболевание
Синдром диабетической стопы (СДС) – одно из самых страшных осложнений сахарного диабета (СД). При нем развиваются язвенные, гнойно-некротические процессы, гангрена – нога начинает буквально гнить. Человек теряет навыки самообслуживания, от постоянного дискомфорта, постоянных болей, из-за отсутствия надежды на излечение начинается деградация личности – среди таких больных очень высок процент суицидов.
Диабетическая стопа (diabetic foot) – позднее осложнение СД, патологическое состояние стоп в виде гнойно – некротических процессов, язв и костно-суставных поражений, возникающее на фоне изменения периферических нервов, сосудов, кожи и мягких тканей, костей и суставов.
В течение жизни у 15% пациентов с СД образуются язвы стопы. В 10 раз чаще СДС развивается у лиц со вторым типом сахарного диабета. У больных диабетом каждое увеличение гликированного гемоглобина А1с на 1% приводит к 26% увеличению риска развития заболевании артерий ног.
Из общей популяции больных с язвой стопы, 10-24% подвергается ампутации, что со своей стороны увеличивает смертность, как в ближайшем, так и в отдаленном периодах. Мрачен прогноз и после ампутации, через 2 года умирает от 30 до 50 процентов пациентов, умирает не столько от самого хирургического вмешательства, сколько от развивающих осложнений и сопутствующих заболевании.
На сегодняшний день идет постоянный поиск новых методов лечения для сохранения конечностей и заживления трофических поражений. Все больные с СД и трофическими язвами должны быть обследованы на предмет заболевания артерий нижних конечностей.
При отсутствии клинического улучшения нейропатические язвы на фоне лечения более 2 недель показано проведение ангиографии с обязательным контрастированием артерий голени и стопы (Рекомендации TASC 2 (2007)).
Возможно ли лечение?
Трофические язвы при диабете могут быть нейропатические, нейроишемические и смешанные. В основном в 60-70% случаях язвы нейропатические, в 5- 10% случаях – ишемические, а 20-39% смешанные – нейроишемические.
Несмотря на то, что большинство диабетических язв являются нейропатическими, необходимо исключить ишемический генез язвы, который имеет большое влияние на исход. И принципиальное значение приобретает раннее обследование пациентов на предмет поражения магистральных артерии нижних конечностей. До 85% ампутации могут быть предотвращены при раннем выявлении и надлежащем лечении.
Действительно участь больных незавидна. Основной метод лечения – это местное лечение и плюс гигиенический уход за “болячками”. Но рано или поздно все равно встает вопрос об ампутации. Причем с постепенным повышением уровня ампутации: сначала палец, потом стопа, голень, бедро. Поэтому реваскуляризация (восстановление кровообращения) является жизненно необходимой мерой для сохранения функциональной конечности и обезболивания.
Выбор метода реваскуляризации (реконструктивная или эндоваскулярная хирургия) зависит от состояния больного и конечности, а также от оценки риска вмешательства на основании сопутствующих заболевании и ожидаемых результатов операции.
Непосредственные и отдаленные результаты реконструктивных (шунтирующих) операции артерии голеней оставляют желать лучшего и, к сожалению, из-за многоуровневых поражений артерий нижних конечностей очень часто их проведение невозможно.
Итак, получается, что до недавнего времени основным, самым распространенным методом лечения при диабетической стопе остается ампутация, но потеря конечности в целях спасения жизни сопровождается высокой послеоперационной смертностью. Да и стоимость дальнейшего лечения и реабилитации возрастает втрое.
Лечение возможно!
Настоящей панацеей стал метод эндоваскулярного лечения диабетической стопы (который также называют ангиопластикой артерии ног при синдроме диабетической стопы). Хирургическое вмешательство производится без наркоза, без разреза через пункцию артерии, с минимальной потерей крови. При этом возможно восстановление проходимости не только артерий голеней, но и так называемых путей притока: подвздошных и бедренных артерий.
Этот способ в мире активно разрабатывается в последние 5-10 лет, а в России он применяется около 5 лет. С помощью такого лечения можно избежать ампутации конечностей. Операция состоит в том, что через предварительно сделанные проколы в артерию вводят специальные катетеры. Через эти трубочки с помощью специальных баллонов эндоваскулярные хирурги восстанавливают проходимость и расширяют закрытые сосуды (их сужение или полное закрытие и приводит к некрозу тканей).
Метод, в отличие от шунтирующих операций, не имеет ограничений по возрасту и сопутствующим заболеваниям. Результаты эндоваскулярных вмешательств действительно обнадеживающие. Почти сразу в день операции начинается уменьшение болевых ощущений и начинается довольно долгий процесс заживления трофических изменений.
И с этого момента принципиальное значение приобретает медикаментозное лечение СД и других сопутствующих заболеваний и, что самое важное, – правильный медицинский “уход” – местное лечение за диабетической стопой.
Залог будущих успехов при лечении СДС состоит в междисциплинарном подходе лечения. Когда врачи различных специальностей: эндокринолог, общий хирург, подиатр, сосудистый – эндоваскулярный хирург, дерматолог объединяются и совместно действуют на разных этапах лечения СДС.
Такой подход был использован при создании службы диабетической стопы в многопрофильной клинике ЦЭЛТ. Такой же подход позволил в скандинавских странах снизить количество “высоких” ампутации в 4 раза, а в США более чем в 8 раз.
Источник: https://www.celt.ru/articles/art/art_127.phtml
Диабетическая стопа: симптомы и лечение
Основные симптомы:
Диабетическая стопа является одним из осложнений сахарного диабета, в целом данное осложнение рассматривается как синдром, сопровождающийся целой группой различных проявлений, сказывающихся на периферической нервной системе, суставах стопы, костей и кровеносных сосудах. Диабетическая стопа, симптомы которой имеют форму язвенно-некротического поражения, иначе обозначается как гангрена стопы и развивается в среднем у 5-10% пациентов с диабетом.
Общее описание
Сахарный диабет сам по себе является заболеванием тяжелым, и развитие осложнений в нем, как бы цинично или грубо это не звучало – лишь вопрос времени. Между тем, имеется возможность определенного сдвига по срокам их наступления, будь то в большую или меньшую сторону.
В частности речь идет о подходе самого больного к вопросу лечения сахарного диабета. То есть, если отмечается общая безответственность к собственному состоянию здоровья, периодическое игнорирование лечения как такового и халатность в нем, то осложнения, в числе которых и синдром диабетической стопы, не заставят долго себя ждать.
Определенные осложнения диабета (к примеру, инфекции и поражения кожи), если рассматривать их в целом, проявляются в течение нескольких месяцев с момента дебюта этого заболевания. Тем ни менее, практически любые осложнения диабета дают о себе знать лишь спустя 10, а то и 15 лет после того, как проявился диабет, и только при условии отсутствия адекватных мер лечения.
В основном осложнения сахарного диабета развиваются незаметным образом, более того, они могут даже не сказываться на общем самочувствии пациентов. Когда же речь идет об уже проявивших себя осложнениях, то справляться с ними становится сложно. В основном такие осложнения характеризуются неблагоприятным собственным развитием.
Подытоживая рассмотрение общих осложнений рассматриваемого нами заболевания, можно добавить, что чем строже сам пациент будет относиться к необходимости контроля над уровнем сахара в крови, тем, соответственно, меньше риск развития для него определен по части осложнений диабета (как минимум ранних осложнений).
Возвращаясь к основному интересующему нас заболеванию и осложнению одновременно, собственно к диабетической стопе, при которой поражаются ткани стоп, следует заметить, что оно является достаточно грозным дополнением к течению диабета. Диабетическая стопа сопровождается деформацией стоп и появлением на них язвенных поражений, что обуславливается поражением нервов и сосудов ног на почве основного заболевания.
В качестве сопутствующих факторов, ведущих к росту численности больных данной патологией, можно обозначить артериальную гипертонию у пациентов, повышение общей длительности течения диабета за счет увеличения самой продолжительности жизни пациентов, курение, алкоголизм, ИБС, атеросклероз, ожирение.
В основном синдром диабетической стопы развивается у пациентов с диабетом II типа, соответствующим старшей возрастной группе – примерно в 10 раз чаще, по сравнению с сахарным диабетом I типа, у пациентов при актуальности указанных критериев диагностируется эта патология. В зависимости от того, какое именно поражение ног актуально при диабете, сосудистое или нервное, выделяют ишемическую или нейропатическую форму рассматриваемого синдрома.
Синдром диабетической стопы – основная причина, провоцирующая в дальнейшем ампутацию пораженной конечности при сахарном диабете. Как уже было указано, в среднем данная патология выявляется у 5-10%, при этом порядка 50% пациентов из этого числа находится в группе риска в отношении вопроса ампутации. Что примечательно, примерно в 48% случаев лечение диабетической стопы начинается позже, чем оно еще является возможным.
Далее, при ампутации конечностей, актуальным остается и увеличение вдвое смертности, отдельным вопросом становится увеличение стоимости общего лечения и требуемой после этого реабилитации.
Риск развития глубоких форм поражения увеличивается за счет актуальных локальных изменений тканей, которые принято рассматривать в качестве малых проблем стоп. К таким проблемам относятся грибковые поражения ногтей, вросший ноготь, трещины пяток, мозоли, микозы, натоптыши, а также недостаточная гигиена нижних конечностей.
В качестве причины подобных дефектов обозначается неправильный подбор обуви, которая становится для пациента или слишком тесной, или слишком узкой. На фоне этого снижается общая чувствительность нижних конечностей, из-за чего пациент не в полной мере ощущает, что обувь слишком жмет, травмирует или натирает стопы.
Классификация и степени
На основании преобладающего патологического компонента выделяют ишемическую или нейропатическую форму рассматриваемого осложнения. Также она может быть смешанной – в этом случае речь идет о сочетании обеих форм, при которых диабетическая форма нейроишемическая. На ишемическую приходится порядка 10% случаев заболеваемости, на нейропатическую – около 60-70% и порядка 20-30% случаев – на смешанную.
Ишемическая форма диабетической стопы сопровождается нарушением в конечности кровоснабжения, что происходит из-за поражения мелких и крупных сосудов в них. Проявления ишемического синдрома сопровождаются выраженной отечностью ног, болями в ногах, пигментацией кожи на ногах, перемежающейся хромотой и быстрой утомляемостью ног.
Смешанная форма сопровождается нейропатическими и ишемическими проявлениями.
Также на основании степени тяжести проявления рассматриваемого нами синдрома выделяют стадии патологического процесса:
- 0 стадия. В рамках данной стадии существует довольно высокий риск развития у больного диабетической стопы. Здесь наблюдается деформация стопы, чрезмерное шелушение кожи. Язвенных дефектов при этом нет.
- 1 стадия. Эта стадия характеризуется формированием язвенного поражения на поверхности кожи, ограничено оно только ее пределами.
- 2 стадия. Эта стадия сопровождается вовлечением в патологический процесс кожного покрова, мышечной ткани и клетчатки, сухожилий. Кости в рамках данной стадии патологическим процессом не поражены.
- 3 стадия. Характеризуется переходом патологического процесса к костям с соответствующим их поражением.
- 4 стадия. Определяется как стадия ограниченного типа гангрены.
- 5 стадия. Здесь уже речь идет об обширном гангренозном поражении.
Симптомы
В зависимости от указанных форм проявления, ишемическая это форма или форма нейропатическая, симптомы диабетической стопы отличаются и в целом имеют свои особенности по обеим формам.
Начало заболевания характеризуется появлению во время ходьбы болевых ощущений, в целом ноги достаточно быстро утомляются. Также появляется такой симптом как перемежающаяся хромота – хромота на фоне болевых ощущений, провоцируемая недостаточностью мышечного кровоснабжения нижних конечностей при физической нагрузке. В дальнейшем на фоне перечисленной симптоматики появляется отек стопы.
Типичным проявлением диабетической стопы в данной форме является наличие трещин и мозолей, длительное время не заживающих. Проявляются они на лодыжках и в области плюснефаланговых суставов (I и V, боковые их поверхности). Далее на месте расположения данных образований появляются болезненные язвы, их дно покрывается черно-коричневым струпом (корочкой, обычно присутствующей на поверхности раны при ее заживлении).
Преодоление расстояния в 200 метров определяет для пациента вторую стадию, менее 200 – третью стадию. Если речь идет о четвертой стадии, то здесь уже наблюдается критическая форма проявления заболевания, при которой развивается некроз (омертвение) пальцев на стопах, из-за чего, в свою очередь, развивается гангрена стопы или гангрена голени.
При гангрене пораженная патологическим процессом область становится или очень темной, или черной, это сопровождается комплексным отмиранием тканей, в данном случае при сопутствующем омертвении пораженного участка тела.
Симптомы нейропатической формы диабетической стопы
Данная форма заболевания сопровождается развитием патологического процесса в тех участках стопы, которые в наибольшей степени оказываются под воздействием давления. В частности речь идет о межфаланговых областях пальцев, а также о большом пальце и пр. В таких участках формируются мозоли, присутствуют участки чрезмерного гиперкератоза (утолщения кожи), под ними, в свою очередь, образуется язва.
Нейропатическая язва сопровождается общей сухостью кожи, она при этом теплая. Также на стопе появляются глубокие трещины и потертости, появляются болезненные язвы, у них отечные и красные края.
Сустав Шарко (остеоартропатия) – одна из форм диабетической стопы данного типа, сопровождается развитием деструктивных процессов при поражении костно-суставного аппарата. Проявляется это в качестве такого заболевания, как остеопороз. Также возникают спонтанные переломы, суставы подлежат деформации и опуханию (в основном поражается коленный сустав).
Нейропатический отек сопровождается скоплением в подкожных тканях интерстициальной жидкости, на фоне чего еще более серьезный характер приобретает патологический процесс с сопутствующим ему изменением стоп.
Различные формы данного типа заболевания сопровождаются сохранением в артериях пульсации, снижению подлежит чувствительность и рефлексы в пораженной области. Язвенно-некротические образования проявляются в безболезненной форме, характерным является обилие выделяемой из них жидкости (экссудата).
Сосредотачиваются язвы в тех областях, где нагрузка проявляется в наиболее выраженной форме (в частности речь идет о подошвах, пальцах). Деформация стопы развивается по специфической схеме проявления, в частности это молоткообразные пальцы, пальцы крючкообразные и т.д.
Диабетическая гангрена стопы
Данное проявление заболевания является наиболее тяжелой его формой. Развитие гангрены происходит на фоне серьезных нарушений кровообращения в голени и в стопе с присоединением анаэробной инфекции. Развитие актуального патологического процесса происходит стремительным образом, а его последствием может стать даже гибель больного.
В качестве основного способа, за счет которого производится лечение гангрены, выступает ампутация. Дополнением к лечению становится использование антибиотиков и ликвидация последствий интоксикации организма.
Диагностирование и лечение
Диагностика диабетической стопы является разноплановой, для получения полной картины заболевания необходимо посетить сразу нескольких специалистов. Важным моментом в диагностике является самообследование, в рамках которого пациенту следует обращать внимание на стопы, в частности – на признаки диабетической стопы.
Здесь имеется ввиду чрезмерная сухость кожи и ее утолщение, изменение цвета кожи, искривление (деформация) пальцев, выраженные формы грибковых поражений, отечность ног и боли, сочетаемые с хромотой.
Ишемическая форма диабетической стопы требует проведения процедур рентгеноконтрастной аангиографии, УЗДГ сосудов (исследование нижних конечностей), периферической КТ-артериографии. Если имеются предположения относительно актуальности для пациента остеоартропатии, то проводится рентгенография стопы по двум проекциям, а также ультразвуковая и рентгенологическая денситометрия.
При появлении язвенного отделяемого необходима диагностика и соответствующие результаты по бакпосеву, при котором со дна язвенного поражения и с краев язвенного образования изымается отделяемого на изучение микрофлоры.
Лечение диабетической стопы зависит от формы заболевания.
При неропатической форме лечение построено на следующих принципах:
- нормализация уровня сахара в крови;
- устранение хирургическим путем отмерших тканей в окружении раны;
- применение антибиотиков в таблетированной или в инъекционной форме;
- систематическое использование перевязочных материалов;
- обеспечение покоя пораженной области и в целом стопе.
При ишемической форме лечение сводится к следующим принципам:
- нормализация в крови уровня холестерина и сахара;
- использование антибиотиков;
- снижение за счет соответствующих препаратов уровня вязкости крови;
- лечение гипертонии;
- восстановление проходимости сосудов за счет соответствующего хирургического вмешательства;
- отказ от курения.
Показанием к ампутации является гнойный воспалительный процесс, поражающий кости стопы, при одновременном критическом снижении тканевого кровоснабжения в этой области. В основном выполняется высокая ампутация, то есть производится удаление конечности на уровне верхней трети бедра или на уровне его середины.
Симптомы диабетической стопы требуют консультации диабетолога, подолога, сосудистого хирурга и ортопеда.
Источник: http://simptomer.ru/bolezni/sustavy-kosti/376-diabeticheskaya-stopa-simptomy
Диабетическая стопа, её формы и лечение
Диабетическая стопа – собирательное понятие, включающее в себя комплекс гнойных, некротических и костных осложнений сахарного диабета, ведущий к нарушению функции нижней конечности или к ее потере.
Причины и формы
Костная остеоартропатическая форма (стопа Шарко). Поражение нервов является частым осложнением сахарного диабете, возникают расстройства чувствительности на стопе, вплоть до полной ее потери, повреждение двигательных нервов приводит к мышечной атрофии. Некоторые пациенты не чувствуют травм, температуры, проколов кожи и получают травмы, которые могут приводить к инфекции.
Слабость связочного аппарата приводит к множественным вывихам костей стопы и ее деформации. Диабет также повреждает кровеносные сосуды, уменьшая приток крови к ногам. Плохая циркуляция ослабляет кости, и может вызвать распад костей и суставов в стопе, а так же и голеностопного сустава. В результате, пациенты с диабетом имеют высокую опасность переломов костей стопы.
Диабетическая флегмона. Частое возникновение гнойной и гнилостной инфекции связано с нарушением иммунитета, характерным для пациентов с сахарным диабетом, нейропатия снижает внимание к травмам, а инфекция легко попадает в подкожную клетчатку, вызывая развитие диабетической флегмоны. Флегмона-это гнойное расплавление мягких тканей. Может вызываться различными микробами, но самыми опасными являются возбудители газовой гангрены.
Инфекция при диабете быстро приводит к интоксикации и сепсису. При развитии сепсиса общее состояние больного резко ухудшается, отмечаются нарушения функции почек и печени, нередко развивается тяжелая пневмония.
При отсутствии надлежащего лечения прогноз для жизни крайне неблагоприятный. При развитии флегмоны необходимы широкие разрезы, иссечение всех омертвевших тканей стопы, массивная антибиотикотерапия. Иногда по жизненым показаниям выполняется экстренная ампутация.
Ишемическая форма диабетической стопы. Для диабета характерно поражение артерий голени и стопы (медиокальцноз Менкеберга). Закупорка артерий приводит к резкому ухудшению кровообращения в стопе, что наряду с частой травматизацией легко приводит к ишемической гангрене, а при присоединении инфекции развивается сепсис. Для ишемической формы характерны сильные боли в стопе и пальцах, очаги некрозов, быстро сливающиеся в гангрену.
Боль заставляет опускать ногу вниз, что приводит к возникновению отека. При формировании отека условия кровообращения еще больше ухудшаются, что ведет ускоренной гибели тканей стопы. Без восстановления кровотока диабетическая гангрена неминуемо приводит к потере конечности.
В любой момент нейротрофическая язва способна вызвать диабетическую флегмону. При диабете редко можно выявить единый механизм развития синдрома диабетической стопы, чаще к этой проблеме приводит сочетание различных факторов. Поэтому в диагностике необходимо оценивать все возможные варианты диабетических поражений.
Лечение
Залогом успешного лечения любой формы диабетической стопы является стойкая компенсация сахарного диабета. У тучных больных диабетом 2 типа возможно радикальное лечение методом желудочного шунтирования. В других случаях требуется тщательный подбор медикаментозной терапии эндокринологом, строгая диета и компенсация метаболических нарушений.
Ишемическая форма диабетической стопы требует обязательного вмешательства сосудистых хирургов. В нашей клинике успешно применяются передовые технологии восстановления кровотока в голени и стопе:
- Микрохирургическое шунтирование берцовых и стопных артерий собственной веной. Микрохирургия позволяет выполнять очень точное соединение измененных артерий с аутовенозным шунтом. Такие шунты работают достаточно долго, чтобы зажили раны на стопе и развилось коллатеральное кровообращение.
- Баллонная ангиопластика и стентирование. Эндоваскулярные операции за последние годы заняли прочное место в арсенале методов борьбы с ишемической формой диабетической стопы. Они достаточно просты в исполнении, позволяют быстро и бескровно расширить пораженные диабетом сосуды и восстановить кровоток. Однако, к сожалению, эффект от баллонной ангиопластики не такой продолжительный, как после шунтирования. Нередко развиваются ретромбозы и рецидивы критической ишемии. В ряде случаев баллонная ангиопластика остается единственным шансом улучшить кровоток и сохранить конечность.
- Реконструктивно-пластические операции на стопе. Большой объем пораженных тканей при гангрене требует активных действий, для сохранения опороспособности конечности после удаления всех некрозов. В нашей клиники используются передовые методы пластической хирургии, с использованием перемещенных тканевых лоскутов, мышечной пластики, свободной трансплантации лоскутов. При невозможности сохранить стопу используются костнопластические методы ампутаций по Гритти или по Пирогову. Главная цель лечения – сохранение воможностей для ходьбы.
Профилактика
Тщательный уход за ногами. Стопы необходимо держать в сухости, пользоваться только хлопчато-бумажными носками. Обувь должна быть свободной и не натирать мозолей. При развитии деформаций стопы желательно приобрести специальную ортопедическую обувь, которая будет предотвращать образование трофических язв. Любые ссадины желательно обрабатывать раствором бриллиантовой зелени до полного заживления.
Соблюдение этих несложных правил позволит избежать опасных для жизни осложнений.
Источник: http://www.angioclinic.ru/vsurgery/diabeticfoot/
Диабетическая стопа
Опасность недостаточного внимания к диагностике и лечению сахарного диабета заключается в развитии множества чрезвычайно серьезных осложнений. В 8-10% случаев его проявлением на поздней стадии становится диабетическая стопа – результат отмирания тканей и дисфункции сосудов, нервов в нижних конечностях.
На стопах пациентов образуются язвы, которые в ряде случаев могут привести к гангрене и даже ампутации части конечности. Учитывая, что в группу риска входит до 50% пациентов с сахарным диабетом, необходимо своевременно позаботиться о профилактике и диагностике. В этом поможет наш медицинский центр в Москве: в клинике CBCP вы пройдете обследования на новейшем оборудовании и получите профессиональную консультацию, чтобы избежать развития диабетической стопы.
Что такое диабетическая стопа?
Медицинская практика свидетельствует о том, что многие люди с симптомами сахарного диабета игнорируют проблему нарушения обмена веществ в организме и обращаются за лечением к врачу лишь при появлении серьезных осложнений. Лишь в 50% случаев фиксируют обращения на ранней стадии.
Ряд пациентов по-настоящему обращает внимание и начинает лечение данного заболевания, когда у них появляются признаки и симптомы развития синдрома диабетической стопы:
- ткани «обрастают» язвами;
- под воздействием инфекций развивается некроз;
- кожа на подошве растрескивается;
- в части сосудов нарушается или вовсе прекращается кровоток;
- сама конечность теряет свои функции.
Человек не может наступать на ногу из-за боли, а затем и вовсе теряет способность передвигаться самостоятельно. Ткани стопы постепенно отмирают – это касается нервов, суставов, костей и кровеносных сосудов. Пациент неминуемо становится инвалидом.
Между тем, симптомы диабетической стопы – это тяжелая и запущенная стадия сахарного диабета (в 90% речь идет о диабете II типа), которая требует немедленного и квалифицированного лечения. Язвы не «зарастут» сами собой, а постепенное снижение двигательной активности приведет к усугублению болезни.
Безусловно, не у всех больных сахарным диабетом развивается синдром диабетической стопы. Однако в группе риска около половины из них, а статистика демонстрирует появление этого осложнения у 10% диабетиков.
Причины возникновения
Зачастую синдром диабетической стопы является следствием сахарного диабета, который сопровождается атеросклерозом, ишемической болезнью сердца, артериальной гипертензией, курением, злоупотреблением алкоголя.
Однако диабетическую язву на ноге может вызвать и на первый взгляд безобидная причина. Люди, страдающие диабетом, могут не обратить внимания на мозоль, натоптыш, трещину на пятке, вросший ноготь, появившиеся из-за тесной обуви. Между тем, эти небольшие травмы провоцируют заболевание.
Сахарный диабет негативно отражается на работе всего организма, но наиболее сильно страдают нижние конечности (тем более что на них приходится серьезная ежедневная нагрузка). Насыщение крови избытком сахара и глюкозы разрушает сосуды – крупные и мелкие (различают макро- и микроангиопатию при диабете), кости и мышцы.
Из-за анатомических особенностей кровь в ногах любого человека циркулирует хуже, чем в остальных частях организма, поэтому именно стопы первыми страдают от тотальных проблем с кровообращением при диабете.
Механизм возникновения
Поражаются нервы, притупляется чувствительность тканей, поэтому человек может слабо ощущать боль от трещин на подошвах, мелких язв на коже стопы. Данное явление носит название диабетической нейропатии, и оно чрезвычайно коварно.
Небольшие повреждения долго заживают, однако пациент не воспринимает их серьезно, так как уровень болевых ощущений снижается. Кстати, это мешает многим диабетикам ощутить, что они носят неправильную обувь, которая травмирует ступню. Лишь со временем разрастающиеся язвы и трещины начинают мешать при ходьбе.
Вследствие ухудшения питания тканей:
- кожа стопы приобретает темный оттенок;
- на ней образуются язвы;
- изменяется форма ногтей;
- деформируются кости;
- плохо работают суставы.
В итоге любой ушиб грозит образованием раны, в которую легко проникает инфекция, бактерии. В свою очередь, они размягчают ткани – раны разрастаются в трофические язвы, клетки начинают отмирать, образуя некротические участки черного цвета. Процесс затрагивает подкожно-жировую клетчатку, мышцы, а затем проникает в связки и кости. В конце концов, на основе язв развиваются гангрена, абсцессы, флегмона.
Классификация форм
Синдром диабетической стопы различают по степени тяжести заболевания. Выделяют 6 стадий начиная с нулевой (стопа деформирована, возникает гиперкератоз, образуются мозоли) и заканчивая пятой (обширное распространение гангрены).
Традиционная классификация включает 3 формы болезни.
- Наиболее распространена нейропатическая форма (около 70% всех случаев). Сахарный диабет поражает, прежде всего, нервный аппарат ног, из-за чего значительно снижается чувствительность тканей к теплу, боли, прикосновениям. Кожа становится сухой, возникает гиперкератоз (кожа чрезмерно шелушится), ангидроз (нарушается потоотделение), развивается плоскостопие. Кости стопы могут деформироваться (частый симптом – формирование сустава Шарко) и становятся чрезмерно хрупкими, из-за чего увеличивается риск неожиданных переломов.
- На ишемическую форму приходится до 10% случаев. Для нее характерно атеросклеротическое нарушение кровоснабжения стопы из-за разрушения крупных и мелких сосудов под воздействием избытка сахара и глюкозы. В результате нога заметно отекает, причем отек практически не спадает. Ходьба вызывает у пациента дискомфорт или боль, он хромает, быстро устает и не способен преодолевать большие расстояния. Визуально можно заметить, как меняется пигментация кожи.
- Примерно 20% случаев синдрома диабетической стопы приходятся на смешанную форму, которую также именуют нейроишемической. Это наиболее сложное заболевание, так как в нем явно выражены симптомы и признаки предыдущих форм.
Чаще всего отдельные формы (нейропатическая или ишемическая) диагностируются на ранних стадиях. Их возникновение зависит от того, с какими проблемами сталкивается пациент – беспокоит его нейропатия или ишемия. Со временем проявления заболевания усложняются, и обе формы перетекают одна в другую.
Наиболее же тяжелой формой считается диабетическая гангрена. В данном случае кровоснабжение нарушается на обширном участке ноги – вплоть до верха голени. Это провоцирует развитие анаэробной инфекции, так как клетки на пораженной конечности не сопротивляются ее проникновению. Это самая запущенная форма заболевания, когда помочь может только ампутация. Именно поэтому лечение при симптомах диабетической стопы нужно начать как можно раньше.
Симптомы и признаки
По каким признакам распознать появление данного заболевания? Тщательно следить за ними необходимо всем людям с диагнозом «сахарный диабет». При первых же визуальных признаках и симптомах обратитесь к врачам и пройдите квалифицированное обследование.
- Вросший ноготь образуется, если неправильно подстричь его углы. Они могут врастать в ткани, а в этих местах возникает воспаление и образуется гной, что чревато более серьезными последствиями.
- Потемневший ноготь свидетельствует о кровоизлиянии под ним. Чаще всего причина в неудобной обуви. Последствия те же – воспаление, гной, язва.
- Утолщенный ноготь может стать следствием поражения грибком. Из-за неправильной формы ногтя ткани под ним травмируются, он может давить на соседние пальцы. В целом диабетикам необходимо тщательно следить за профилактикой грибковых заболеваний.
- Мозоли и натоптыши – частый признак начала диабетической стопы. Именно в них происходят незаметные кровоизлияния, образуется гной. Большинство пациентов «лечит» эти образования пластырями и мазями, только усугубляя проблему.
- Порезы возникают вследствие различных факторов, но в любом случае их следует тщательно обрабатывать, так как ранки может атаковать инфекция.
- Трещины пяток напрямую связаны с сухостью кожи при нейропатической форме диабетической стопы. Растрескивание ведет к образованию язв и кровотечениям.
- Деформация суставов и костей на стопе провоцирует образование мозолей и ран на коже.
Общим симптомом для всех форм диабетической стопы является дискомфорт или боль при ходьбе, связанные с нарушением целостности тканей, ранами, нагноениями, язвами.
При ишемической форме пациент быстро ощущает усталость в ногах при ходьбе, хромает. После небольших нагрузок конечности отекают, кожа холодная на ощупь, имеет бледный оттенок, на фоне которого выделяются пигментированные пятна.
При нейропатической форме диабетической стопы обычно страдают участки стопы, на которые приходится наибольшее давление при ходьбе: большие пальцы, межфаланговое пространство. Также характерны такие признаки, как трещины, потертости, отечные язвы.
Чрезвычайно часто суставы и кости меняют форму (выступающие кости, крючко-, молотообразные пальцы), их поражает остеопороз, суставы опухают, кости подвергаются переломам. Нередко наблюдают скопление жидкости в тканях, пульс в артериях сохраняется, а чувствительность тканей снижается.
Какой врач проводит лечение диабетических стоп?
Для того чтобы пройти качественную диагностику и получить квалифицированное лечение, необходимо обратиться к одному из следующих врачей:
- диабетолог – чаще всего им является эндокринолог, который занимается проблемами нарушения обмена веществ и, в частности, сахарным диабетом;
- общий и сосудистый хирурги осуществляют лечение нарушений функционирования сосудов нижних конечностей, последствий атеросклероза;
- невропатолог определит степень нарушений работы нервной системы в области ног;
- ортопед подберет правильную обувь для разгрузки стопы;
- врач-подолог специализируется на медицинском уходе за стопами и ведет больных с синдромом диабетической стопы.
Диагностика синдрома диабетической стопы
Направляясь в кабинет диабетической стопы эндокринолога-диабетолога, будьте готовы к тому, что может возникнуть необходимость посетить ортопеда, сосудистого хирурга и т.д. Соответственно, спектр диагностических процедур в каждом индивидуальном случае может варьироваться.
Важная роль в диагностике, выявлении признаков заболевания отводится… самому пациенту. Если вы находитесь в группе риска, периодически проводите самостоятельное обследование стоп на предмет описанных выше признаков заболевания. При малейшем подозрении посетите клинику диабетической стопы.
- Врач определяет степень чувствительности тканей стопы, рефлексов и др. показателей.
- Чрезвычайно важны лабораторные обследования, которые демонстрируют характерные изменения в составе крови.
- Чаще всего наличие язв требует проведения бакпосева их содержания на микрофлору.
- При ишемической форме назначаются ультразвуковые обследования сосудов. Чрезвычайно информативным является метод дуплексного сканирования вен нижних конечностей.
- В зависимости от конкретного случая могут применяться ангиография, КТ-артериография.
- Для диагностики изменений в костях и суставах проводят рентгенографию.
Как лечить?
Если состояние больного не требует госпитализации и болезнь не запущена, врач проводит коррекцию питания, для того чтобы добиться правильного баланса углеводов и выделения нужного количества гормонов в организме.
Если в ходе диагностики выявлены проблемы с артериальным давлением, назначают системную медикаментозную терапию с бета-блокаторами, ингибиторами, диуретиками и др.
Лечение диабетической стопы неразрывно связано с терапией при сахарном диабете. Поэтому пациент в строго скорректированных дозах принимает инсулин и медикаменты для стабилизации уровня сахара, глюкозы в крови.
Раны и язвы обрабатывают антисептиками и антибактериальными средствами. При необходимости хирург иссекает некротические ткани, удаляет потенциально опасные мозоли, натоптыши.
Тяжелые поражения сосудов лечит сосудистый хирург. Современная медицина предлагает широкий спектр малотравматичных методов: стентирование, шунтирование, ангиопластика, тромбоэмболэктомия и т.д.
Если стопа охвачена гангреной и не поддается лечению, проводят ампутацию.
Прогноз при синдроме диабетической стопы
Можно ли остановить заболевание и избавиться от его симптомов? Современная медицина положительно отвечает на вопрос – с одной оговоркой: если лечение начато своевременно и на ранней стадии. Именно поэтому так важно обратиться за профессиональной помощью при первых симптомах и признаках диабетической стопы. Диабетикам регулярное посещение врача обязательно!
Профилактика симптомов
Особое внимание профилактике следует уделять людям с солидным диабетическим «стажем». Кроме профилактических мероприятий при сахарном диабете (контроль питания, уровня глюкозы в крови и т.д.), существуют специфические рекомендации:
- ношение специальной обуви без швов, с ортопедическими стельками;
- выполнение гимнастики для стопы, самомассажа;
- тщательная гигиена ног, аккуратное выполнение педикюра;
- обработка кожи кремами, рекомендованными врачом.
Почему важно вовремя, при появлении первых симптомов, обратиться к врачу и начать лечение?
Центр патологии органов кровообращения (клиника CBCP) предлагает современные методы обследования сосудистых нарушений при сахарном диабете и синдроме диабетической стопы. К вашим услугам – опытные врачи функциональной и ультразвуковой диагностики, инновационные диагностические методы, оборудование, применяемое в ведущих клиниках Европы. В CBCP ведут прием специалисты с высокой квалификацией. Вы получите детальные рекомендации эндокринолога, сосудистого хирурга.
Источник: http://www.cbcp.ru/bolezni/diabet_stopa.php
Диабетическая стопа: причины, симптомы, лечение
Диабетическая стопа, или синдром диабетической стопы (далее СДС), одно из поздних и самых тяжелых осложнений сахарного диабета, в виде гнойно-некротических процессов, язв и костно-суставных поражений, возникающее на фоне изменения периферических нервов, сосудов, кожи и мягких тканей, костей и суставов; инфекция, язва и/или деструкция глубоких тканей, связанная с неврологическими нарушениями, снижением магистрального кровотока в артериях нижних конечностей различной степени тяжести) бывает на ногах людей с сахарным диабетом 1 и 2 типа. До 15% людей с диабетом имеют риск развития на ногах язв.
Диабетические язвы стопы обычно возникают в нижней части стопы.
Сахарный диабет (далее СД) – группа заболеваний эндокринной системы, развивающихся вследствие абсолютной или относительной недостаточности гормона инсулина, в результате чего развивается гипергликемия – стойкое увеличение содержания глюкозы в крови.
Заболевание характеризуется хроническим течением и нарушением всех видов обмена веществ: углеводного, жирового, белкового, минерального и водно-солевого. В конечном итоге высокий уровень глюкозы в крови с течением времени может привести к повреждению нервов, почек, глаз и кровеносных сосудов. Также диабет может уменьшить способность организма бороться с инфекцией. При сахарном диабете не контролируются: повреждение органов и нарушения иммунной системы. Проблемы с ногами у людей с диабетом обычно быстро развиваются и могут стать серьезными.
Повреждение кровеносных сосудов и ослабление иммунной системы диабетом, затрудняют лечение этих ран. Могут возникнуть бактериальные инфекции кожи, соединительных тканей, мышц и костей. Эти инфекции могут развиться в гангрену (некроз некоторых органов и тканей живого организма, черного или очень темного цвета, развивающийся прямо или через анатомические каналы, связанные с внешней средой на коже, в легких, кишечнике и т.д. Темный цвет обусловлен сульфидом железа, образующимся из железа и гемоглобина с сероводородом).
Из-за плохого кровотока антибиотики не могут легко попасть в область инфекции. Зачастую единственным средством лечения гангрены является ампутация стопы или всей ноги. Если инфекция распространяется в кровь, этот процесс может быть очень опасным для жизни.
Люди с сахарным диабетом должны быть полностью осведомлены о том, как предотвратить проблемы с ногами до их возникновения, обнаружить проблемы на ранней стадии и, при их возникновении, искать правильное лечение. Хотя в лечении диабетической стопы во всем мире наблюдается большой прогресс, все же профилактика, в том числе четкий контроль уровня сахара в крови, остается лучшим способом для предотвращения диабетических осложнений.
Необходимо научиться анализировать свои собственные ноги и уметь распознавать ранние признаки и симптомы диабетической стопы, узнать, что является разумным для ухода за ногами дома, как распознать болезнь и момент, когда проблема стала достаточно серьезной, когда нужно вызвать врача.
Причины
- Повреждение нервов. Люди с давним или плохо контролируемым диабетом подвержены риску повреждения нервов ног. Медицинский термин для таких случаев – «периферическая невропатия».
- Плохая циркуляция крови. Сахарный диабет, особенно, когда он плохо контролируется, может привести к проблемам с артериями или атеросклерозу. Когда приток крови в поврежденных тканях оставляет желать лучшего, исцеление не приходит быстро.
- Травма стопы.
- Инфекции. Грибковая инфекция кожи или ногтей – могут привести ноги к более серьезным бактериальным инфекциям и должны обследоваться в кратчайшие сроки. Вросшие ногти должны быть сразу же обработаны специалистом. Ноготь на пальце и грибок на ноге также нужно быстрее лечить.
Из-за повреждения нервов ног пациент может быть не в состоянии нормально чувствовать свои ноги. Кроме того, он может быть не в состоянии определить положение ног и пальцев ног при ходьбе и балансировке. Человек с нормальными нервами, как правило, чувствует, когда его обувь натирает ноги или когда во время ходьбы одна часть стопы становится напряженной.
Человек с СД не может должным образом ощутить незначительные травмы (например, порезы, царапины, волдыри), признаки ненормального износа стопы (которые превращаются в мозоли и натоптыши). Как правило, обычно люди могут чувствовать камень в своей обуви, чтобы его немедленно удалить. Человек, который страдает от СД, может не воспринимать камень.
Любая травма стопы может увеличить риск более серьезной проблемы в стопе, например развитие незаживающих язв. Язвы обычно вызываются:
- повторными травмами или давлением на ногу;
- проколом или ранами на ноге;
- посторонними предметами в обуви, которые могут повредить кожу (это может быть, например, небольшой камешек).
Факторы риска
Следующие факторы увеличивают вероятность развития диабетических язв стопы:
- Невропатия (онемение, покалывание или жжение в ногах). Такие ощущения свидетельствуют о нарушениях кровотока.
- Заболевания периферических сосудов (нарушение кровообращения в ногах);
- Плохо облегающая ноги или неправильно подобранная обувь – частая причина диабетической стопы. Если у пациента есть красные пятна, больные места, волдыри, мозоли или длительные боли, связанные с ношением обуви, новая, правильно подобранная для него обувь, как можно скорее должна быть надета на его ноги.
- Деформация стопы. Если пациент имеет общие аномалии стопы – такие, как плоскостопие (косточки, или Hammertoes – деформации, которые могут предрасполагать человека к невроме Мортона – утолщению фиброзной ткани, окружающей один из сенсорных нервов в ноге, как правило, на базе второго и третьего или третьего и четвертого пальцев. Этот доброкачественный рост может вызвать отек, воспаление, боль, онемение и даже постоянную потерю ощущения из-за повреждения нервов в части ноги; в редких случаях невромы влияют на обе ноги одновременно), то ему могут быть необходимы обувь или обувные вставки – стельки и т.п., отпускаемые по рецепту.
- Сахарный диабет более 10 лет. Диабет также может вызвать проблемы с кровотоком. Слабый кровоток может затруднить заживание стопы.
- Курение. Курение любого вида табака ускоряет повреждение мелких кровеносных сосудов в ногах. Это повреждение может нарушить процесс заживления. Курение ведет к плохой циркуляции крови, что является основным фактором риска ножных инфекций и, в конечном итоге, к ампутации ног. Важность отказа от курения невозможно переоценить.
Если у больного диабет или любой из этих факторов риска, он должен сообщить об этом врачу.
Симптомы и признаки
Больной должен обратиться к врачу, если у него есть какие-либо из этих симптомов:
- Раны, язвы или волдыри на ноге. Любое повреждение кожи является серьезной проблемой и может быть результатом травмы или инфекции. Мозоли и натоптыши могут быть признаком хронической травмы стопы. Течение гноя из раны, как правило, – признак инфекции.
- Утолщение ногтей. Грибок на ногте пальца ноги – микоз, и вросшие ногти могут привести к более серьезным бактериальным инфекциям.
- Покраснение кожи. Покраснение может быть признаком инфекции, особенно когда есть окружающие раны или аномальные трения стопы и обуви.
- Зуд. Постоянный зуд в ногах (возможно, признак грибковой инфекции или сухой кожи).
- Боль. Постоянные боли могут быть симптомом растяжения связок, деформации, синяков, злоупотребления нагрузок на ноги, неправильно подобранной обуви или инфекции.
- Трудности при ходьбе. Хромота или трудности при ходьбе могут быть признаком проблем с суставами, серьезной инфекции или неправильно подобранной обуви. Трудности при ходьбе могут быть результатом диабетического артрита, или суставов Шарко, ОШ – остеоартропатии Шарко, – это редкое, но крайне тяжелое осложнение СД, приводящее при неадекватном лечении к необратимой инвалидности. Это осложнение является одной из самых странных форм СДС, т.к. предсказать развитие ОШ и выделить группы риска среди пациентов с СД до сих пор крайне трудная задача. В возникновении и развитии ОШ наиболее значимую роль играют периферическая, соматическая и автономная нейропатии, механическая травма, остеопения, остеопороз, неферментативный гликолиз белков и аномалии легких тканей стоп; современное определение – «деструкция кости и сустава неинфекционного характера, вызванная “диабетической нейропатией».
- Изменение цвета стопы. Это может быть черный, синий или красный цвет кожи. Красные полосы, покраснения от раны – признак постепенного развития инфекции.
- Онемение в ногах. Периодическое или постоянное онемение в ногах, ощущение “мурашек”, может быть признаком повреждения нерва от СД, что увеличивает риск проблем голени и стопы.
- Повышение температуры. Высокая температура тела или озноб в сочетании с раной на ноге может быть признаком угрожающей или опасной для жизни инфекции. Локализованное тепло может быть признаком инфекции или воспаления, возможно, от ран, которые не заживают или заживают медленно.
Отеки ног могут быть признаком воспаления или инфекции, неправильно подобранной обуви или плохого венозного кровообращения. Другие признаки плохого кровообращения включают следующее:
- боль в ногах или ягодицах (хромота), увеличивающаяся при ходьбе, но уменьшающаяся после отдыха;
- волосы больше не растут в нижней части ног и стоп;
- жесткая сияющая кожа на ногах.
Диагностика
Медицинская диагностическая оценка болезни должна включать тщательный сбор анамнеза и физическое обследование, а также лабораторные анализы, рентгеновские исследования циркуляции в ногах и консультации со специалистами.
- История болезни и физическое обследование. Во-первых, врач задаст пациенту вопросы о его симптомах и будет их изучать. Это обследование должно включать жизненно важные для пациента функции (температура, пульс, кровяное давление, частота дыхания), анализ ощущений в стопах и голенях, изучение циркуляции в них, тщательное изучение любых проблемных зон. При меньших ранах или язвах конечностей обследование может включать: зондирование раны зондом для определения ее глубины. Малая хирургическая обработка раны (чистка или срез ткани) может быть необходима для определения серьезности раны.
- Лабораторные тесты. Врач может принять решение назначить полный анализ крови, который поможет определить наличие и тяжесть инфекции. Очень высокое или очень низкое содержание белых кровяных телец предполагает наличие в организме серьезной инфекции. Врач может также проверить уровень сахара в крови пациента через обычный забор крови или с помощью лабораторных испытаний. В зависимости от серьезности проблемы, врач также может назначить анализы функции почек, биохимический анализ крови (на электролиты), тесты ферментов печени и проверку работы других систем организма при опасности серьезной инфекции.
- Рентген. Врач может назначить рентгеновское исследование ног на проверку признаков повреждения костей, артрита, ущерба от инфекции, наличия инородных тел в мягких тканях. Газ в мягких тканях указывает на гангрену.
- УЗИ. Врач может назначить ультразвуковую допплерографию (это методика ультразвукового исследования, основанная на использовании эффекта Допплера. От движущихся объектов ультразвуковые волны отражаются с измененной частотой. Если движение направлено в сторону датчика, то частота увеличивается, если от датчика уменьшается. УЗДГ применяется для выявления нарушений кровотока в сосудах головы, шеи, глаз, нижних и верхних конечностей. Обследование информативно как для систем венозного, так и артериального кровообращения; современная УЗ-диагностика невозможна без допплерометрии, т.к. она позволяет выявить предрасполагающие факторы развития нарушения кровообращения), чтобы увидеть кровоток через артерии и вены нижних конечностей. Это испытание не болезненное и включает технику движущегося зонда над кровеносными сосудами нижних конечностей.
- Консультации с узкими специалистами. Врач может попросить сосудистого хирурга (ангиохирурга) и хирурга-ортопеда осмотреть пациента. Эти специалисты занимаются проблемами СД в нижних конечностях, связанными с инфекциями или c кровообращением.
- Ангиограмма. Это метод контрастного рентгенологического исследования кровеносных сосудов, применяемый в рентгенографии, рентгеноскопии, компьютерной томографии. Ангиография изучает функциональное состояние сосудов, окольного кровотока и протяженность патологического процесса. Если сосудистый хирург определит, что пациент имеет плохое кровообращение в нижних конечностях, ангиография может быть выполнена в рамках подготовки к операции для улучшения циркуляции. Процедура позволяет хирургу увидеть засорения и планировать операцию в обход их. Ангиография обычно выполняется под местной анестезией.
Лечение
Чем раньше начато лечение диабетической стопы, тем лучше будет результат. Рекомендуем больному проконсультироваться с врачом о лучшем индивидуальном плане лечения для него. Варианты лечения включают следующее:
- Уход за раной. Хороший уход за раной может помочь вылечить язву и предотвратить инфекцию. Нужно следовать указаниям врача для ухода за раной, регулярно чистить рану, чаще менять повязки, чтобы предотвратить инфекцию;
- Снижение нагрузки на ноги. Постоянное давление на язвы может сделать их трудноизлечимыми. Больному могут прописать специальные ботинки, которые снимут напряжение с его ног и позволят ему лучше ходить;
- Контроль сахара в крови. Инфекционные язвы могут поднять уровень сахара в крови. Высокий уровень сахара в крови может снизить иммунитет организма, его способность бороться с инфекциями, а также удержит рану от исцеления. Максимальный контроль сахара в крови поможет больному бороться с любыми инфекциями и исцелиться от ран. Контроль часто делается с учетом корректировок в рационе питания и лечении. Иногда инъекции инсулина необходимы на краткосрочную перспективу;
- Здоровые привычки. Если больной курит, то ему необходимо бросить курить. Курение может замедлить процесс выздоровления;
- Обувь. Следует носить удобную, соответствующую ногам обувь;
- Антибиотики. Если язва заражена инфекцией, врач может назначить антибиотики. Возможно, больному придется принимать лекарства в течение 4-6 недель. Нельзя пропускать дозы. Необходимо все принимать до конца – по указанию врача. Врач также может порекомендовать лечение от язвы. Эти лекарства могут помочь ускорить исцеление. Как правило, пациент должен увидеть некоторое улучшение в ране в течение двух-трех дней и уже даже в первый день. При инфекции конечности, угрожающей или опасной для жизни, пациента необходимо поместить в больницу. Менее серьезные инфекции можно лечить таблетками амбулаторно. Врач может назначить больному дозу антибиотиков;
- Хирургия. Мертвая ткань может накапливаться внутри и вокруг раны. Эта ткань может замедлить или предотвратить исцеление. Больному может понадобиться операция по удалению мертвых тканей и очищению раны. Эта операция называется «хирургическая обработка раны». Шунтирование может быть необходимо для улучшения притока крови к ногам. При этой операции используются здоровые кровеносные сосуды, способные нести старую кровь в участки с нездоровыми кровеносными сосудами. Улучшение кровотока может помочь в заживлении ран. Иногда инфекция слишком тяжелая и не отвечает на лечение. В крайнем случае, может быть необходима операция по ампутации – удалению части тела, чтобы остановить распространение инфекции в остальной части тела;
- Гипербарическая оксигенация. Гипербарическая кислородная терапия может помочь в исцелении.
- Направление в специальные больницы. Во многих крупных больницах сегодня открыты центры, специализирующиеся на лечении диабетических ран и язв нижних конечностей. Специалисты этих центров по разным направлениям – врачи и медсестры – работают совместно с пациентами над разработкой плана лечения их ран или язв в ногах. План лечения может включать: хирургическую обработку раны, улучшение циркуляции с помощью хирургии или терапии, специальные повязки и антибиотики. Также он может включать сочетание разных видов лечения;
- Направление к ортопеду. Если у пациента есть проблемы с костями, а также проблемы ногтя на пальце ноги, мозолей, косточек, плоскостопия, пяточной шпоры, артрита, или если он испытывает трудности с поиском подходящей ему обуви, врач может направить ему к ортопедам. Ортопеды делают обувные вставки и специальную обувь, хирурги-ортопеды удаляют мозоли на стопах и решают проблемы с костями ног пациентов. Также они учат их регулярно ухаживать за своими ногами.
Пациент должен неукоснительно соблюдать все указания врача и задавать вопросы, если он чего-то не понимает в ходе лечения, должен закончить весь курс антибиотиков, если он предписан врачом. Не завершение полного курса лечения может привести к росту в организме бактерий, устойчивых к антибиотикам.
Уменьшение боли, отечности и покраснения – это, как правило, признаки улучшения состояния зараженной раны. Отсутствие высокой температуры тоже хороший знак. Как правило, улучшение должно произойти в течение первых двух-трех дней.
Пациент должен быть особенно бдительным в отношении лечения СД и одновременно – исцеления ног. Гликемический контроль (контроль за гликемическим индексом, ГИ – показателем влияния продуктов питания после их употребления на уровень сахара в крови. ГИ отражает сравнения реакции организма на продукт с реакцией организма на чистую глюкозу, ГИ которой равен 100.
ГИ остальных продуктов сравниваются с ГИ глюкозы – в зависимости от того, как быстро они усваиваются) нужен не только для лечения диабетической язвы у пациента, но и для предотвращения будущих язв. Нужно регулярно проверять уровень (низкий или высокий) сахара в крови и постоянно держать в курсе этого своего врача.
Прогноз
Успех лечения диабетической стопы зависит от нескольких факторов:
- Возраст. Чем старше пациент, тем больше шансов, что у него есть серьезные проблемы с ногами и ступнями. В дополнение к СД, сердечнососудистые проблемы и повреждение нерва – чаще встречаются у пожилых людей с СД. Пожилые люди также могут быть более склонны к незначительным травмам ног из-за трудностей при ходьбе и из-за спотыканий о препятствия, которые они могут не увидеть на своем пути.
- Продолжительность диабета. Чем дольше пациент страдает сахарным диабетом, тем выше для него риск проблем с конечностями.
- Серьезность инфекций. Инфекции, включая гангрену, почти всегда ведут к ампутации конечностей, а также сопряжены с высоким риском смерти. Язвы побольше, а также инфекции, связанные с глубокими тканями и костями, приводят к гораздо более высокому риску ампутации конечностей, даже при правильном лечении.
- Качество кровообращения. Если кровоток в ногах пациента слабый, в результате повреждения кровеносных сосудов от курения или СД, то лечение ран и язв осложнено. Возрастает вероятность более серьезной инфекции и ампутации ноги.
- Соблюдение плана лечения. То, насколько пациент следует плану лечения, разработанному врачами, имеет решающее значение для его лучшего восстановления.
Профилактика
Больной сахарным диабетом в целях профилактики развития диабетической стопы должен регулярно делать следующее:
- Следить за состоянием своих ног. Необходимо изучать свои ноги ежедневно, а также после любой травмы ног, независимо от того, насколько она значительная. О любых отклонениях следует сообщать врачу.
- По возможности устранить препятствия в жилище. Перемещаясь, нужно удалять любые предметы, о которые можно было бы споткнуться или удариться ногами. На полу в доме должен быть порядок. В ночное время в помещении и на дворе должен гореть свет.
- Соблюдать гигиену ног. Периодически состригать ногти на пальцах ног. Выстригать их безопасно, прямо поперек каждого пальца и оставлять достаточно места вне ногтевого ложа. Использовать увлажняющий крем на водной основе каждый день (но только не между пальцами ног), чтобы предотвратить сухость и расстрескивание кожи. Носить хлопчатобумажные или шерстяные носки. Избегать эластичных носков и чулочно-носочных изделий, поскольку они могут ухудшить кровообращение.
- Тщательно подбирать обувь. Надевать прочную, удобную обувь, как только возможно, чтобы защитить ноги. При необходимости обратиться к ортопеду для получения рекомендаций по ортопедической обуви и стелькам, если есть СД.
- Физическая активность. Регулярные спортивные упражнения укрепят кости и суставы ступней и ног в целом, улучшат кровообращение в ногах, а также могут способствовать стабилизации уровня сахара в крови. Но нужно проконсультироваться с врачом перед началом любой программы упражнений.
- Отказ от курения. Если больной курит любой вид табака, то бросить курить – лучшее, что он может сделать, чтобы предотвратить проблемы с ногами.
- Контроль сахарного диабета. Помимо разумной диеты при сахарном диабете, нужно принимать лекарства, регулярно проверять уровень сахара в крови, регулярно тренироваться и постоянно консультироваться с врачом, позволяя ему контролировать процесс выздоровления. Долгосрочный и стабильный контроль сахара в крови и доведение его уровня до нормы может значительно снизить риск повреждения нервов, почек, глаз и кровеносных сосудов.
Источник: http://www.f-med.ru/endocrinology/diabetic_foot.php
Диабетическая стопа
Образование на стопе больного диабетической язвы – это одно из самых грозных и частых осложнений этого заболевания. Оно встречается у 70% больных.
Причины
Ноги, а особенно ступни, даже у здоровых людей, ограничены в кровоснабжении. Это потому, что они находятся далеко от сердца. При диабете причин недостаточного кровообращения еще больше.
Из-за высокого содержания сахара в крови, происходит поражение мелких и крупных кровеносных сосудов и нервов. Пациенты с такими проблемами могут пожаловаться на тянущую боль в ногах, онемение, чувство покалывания. Часто у таких больных случаются судороги икроножных мышц. Также у больных снижается болевая чувствительность и они могут не заметить маленькую язву у себя на ступне.
Кому грозит?
- Люди со стажем диабета 10 лет и больше.
- Пожилые люди.
- Больные с пораженными сосудами глаз.
- Люди с атеросклеротическими изменениями сосудов.
- Люди с деформированной стопой: плоскостопие.
- Частое образование мозолей.
- Плохая гигиена ног.
- Грибковые заболевания.
- Неправильное лечение сахарного диабета и несоблюдение всех рекомендаций врачей.
Давайте рассмотрим основные признаки диабетической стопы:
Симптомы диабетической стопы зависят от формы ее развития. Выделяют несколько форм синдрома диабетической стопы.
- Нейропатическая, при которой происходит поражение нервов. При этой форме пациенты жалуются на боль в конечностях, онемение, чувство жжения и снижение чувствительности ступней. При ходьбе эти признаки могут уменьшаться. Такая форма не опасна в развитии язв при правильном лечении и профилактике.
- Ишемическая, при которой происходит кислородное голодание тканей из-за нарушения кровотока. При этом больной жалуется на боль при ходьбе и в ночное время. Легче становится тогда, когда человек свешивает ноги с кровати или перестает ходить. Такая форма может стать главной причиной длительно незаживающих язв.
- Смешанная – это самая тяжелая форма, при которой происходят нарушения со стороны нервов и со стороны кровеносных сосудов.
Принципы лечения
Появление длительно незаживающих язв – это сигнал о необходимости срочного обращения за помощью к специалистам и начать лечение диабетической стопы. Синдром диабетической стопы лечат 2 врача: эндокринолог и хирург.
Задачей эндокринолога является нормализовать показатели глюкозы в крови. Для этого назначается лечебное питание, прием таблетированных препаратов для снижения сахара в крови или инсулина.
Задачей хирурга – сохранить ногу пациенту. Правда, в некоторых случаях медицина бывает бессильна.
При нагноении раны и повышении температуры тела, диабетическая стопа лечится антибиотиками широкого спектра действия. Это значит, что они будут действовать на все известные виды бактерий. Кроме этого, необходимо делать ежедневные перевязки, следить за состоянием раны и периодически удалять омертвевшие ткани. Все эти процедуры выполняет хирургическая медсестра или хирург.
Лечение диабетической стопы проводится специальными препаратами, которые направлены на лечение язв при сахарном диабете. Это Деласкин, Вульностимулин, Фузикутан. Также назначаются препараты группы B например, мильгамма.
Иногда этих мер бывает достаточно и язвы заживают. Но если причиной длительного заживления стало нарушение кровообращения, все эти методы могут оказаться бесполезными. Для восстановления нормального кровообращения ног должна проводиться специальная операция: ангиопластика или шунтирование. Во время этих операций проводится замена пораженного сосуда на искусственный и кровообращение восстанавливается.
К сожалению, консервативное лечение не всегда оказывается действенным. В 20% случаях проводится ампутация конечности.
Народное лечение можно применять только после консультации с хирургом! С древних времен различные раны лечат кислым молоком. При появлении раны на ступне можно смочить бинтик в простокваше и прикладывать его к пораженному месту. Смачивать бинт нужно как можно чаще. Такое средство уменьшает боль и снимает симптомы диабетической стопы.
Профилактика
Тяжелые последствия можно предотвратить. Если у вас сахарный диабет, узнайте, есть ли в вашем городе кабинет диабетической стопы. При появлении даже небольших ран нужно сразу обращаться туда. Если город маленький, специализированного кабинета может и не быть. Тогда нужно обращаться к хирургу. Для того чтобы вы никогда не столкнулись с диагнозом «синдром диабетической стопы», нужно выполнять несколько простых правил:
- Ежедневно мойте ноги и осматривайте их с помощью лупы и зеркала. Если из-за лишнего веса или плохого зрения, вы не можете делать это самостоятельно, обратитесь за помощью к своим близким.
- Используйте крем с растительными добавками и мочевиной.
- Перед сном делайте легкий массаж ступней для улучшения кровообращения.
- Всегда ходите в носках. Резинка на носках должна быть не очень тугой.
- Перед тем как надеть обувь нужно посмотреть ее на наличие инородных предметов.
- Нельзя парить ноги.
- Ногти на ногах должны иметь прямоугольную форму, с целью профилактики врастания.
- Укорачивать ногти нужно стеклянной пилкой. Нельзя использовать ножницы. Из-за сниженной чувствительности возможно обрезание кожи пальца и занесению туда инфекции.
- Выбирайте обувь по размеру. Не допускайте появление мозолей.
- При появлении небольших ран нельзя обрабатывать их спиртом, зеленкой, йодом или марганцовкой. Лучше использовать перекись водорода, хлоргексидин.
- Откажитесь от вредных привычек. Доказано, что риск ампутации возрастает в 2 раза, если человек курит.
Обувь для диабетика: какая она?
Для того чтобы не травмировать ноги нужно правильно подобрать обувь.
- Предпочтение стоит отдавать обуви, в которой очень мало швов.
- Фиксироваться обувь должна с помощью шнурков или липучек.
- Подошва должна быть несгибаемая.
- В обуви должно быть место для ортопедической стельки.
- Покупать обувь лучше после обеда. В это время нога отекает и можно подобрать обувь с учетом этой особенности.
- Если в ногах снижена чувствительность, то лучше сделать отпечаток стопы и по нему выбирать обувь. Для этого необходимо поставить ногу на бумагу и обвести стопу. После этого вырезать и полученный отпечаток вставлять в обувь. Если после извлечения из ботинка, отпечаток помят – эта обувь вам не подходит.
- Если стопа деформирована – можно заказать специальные стельки, которые подойдут именно вам.
Наши стопы ежедневно испытывают большую нагрузку. Они выдерживают вес человека, однообразные движения, связанные с ходьбой. При диабете, когда происходит нарушение кровообращения и питания нервов, любая рана может оказаться смертельно опасной. Больные сахарным диабетом обладают сниженным иммунитетом, поэтому для развития бактерий понадобится совсем немного времени. Поэтому каждый больной должен очень тщательно относится к своим ногам и диабетическая стопа никогда не появится в вашей жизни. В ваших силах сохранить свои ноги!
Источник: http://tibet-medicine.ru/sakharnyi-diabet/diabeticheskaya-stopa






